 En
el último número del BMJ del mes de julio, se hace una actualización de un tema
frecuente en nuestras consultas: la esteatosis hepática. Nuestro compañero MIR
(4) Armando Castillo nos hace una sinopsis didáctica que publicamos a
continuación.
En
el último número del BMJ del mes de julio, se hace una actualización de un tema
frecuente en nuestras consultas: la esteatosis hepática. Nuestro compañero MIR
(4) Armando Castillo nos hace una sinopsis didáctica que publicamos a
continuación.
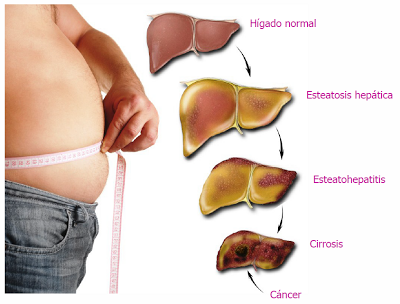
La
esteatosis hepática NO alcohólica (EHNA)
es más común que la enfermedad alcohólica debido al aumento de la prevalencia
de la obesidad.
Es
la causa más común de anomalías en las pruebas de función hepática.
La
prevalencia mundial es aproximadamente del 20% en la población general y del 70%
en los pacientes con DM2. El primer estadio de la enfermedad se reconoce cuando
el contenido de tejido adiposo sobrepasa el 5% del volumen hepático. La
esteatosis simple es benigna en cuanto al riesgo de progresión a una enfermedad
hepática más avanzada, pero dada su alta prevalencia, representa una causa
importante de cirrosis.
La
esteatohepatitis NO alcohólica (ENA),
que es el siguiente estadio de la enfermedad, sobreviene cuando la inflamación
se mantiene y la prevalencia en la población es del 3-5%; estos pacientes
tienen mayor riesgo de desarrollar fibrosis hepática, cirrosis y carcinoma
hepatocelular.
La
obesidad es el mayor factor de riesgo para desarrollar EHNA. Ser varón, y tener
historia familiar de DM2 también está asociado a la enfermedad, sin importar el
índice de masa corporal. Existe evidencia de una predisposición genética para
acumular grasa hepática a través del gen PNP3A (cribado no recomendado). En
términos estrictos, la EHNA sólo debe ser diagnosticada en personas que NO
consuman alcohol o que lo hagan en cantidades mínimas (ingesta diaria <20 g (2.5 unidades) en mujeres y <30 g (3.75 unidades) en hombres). Deben
considerarse también las causas raras de hígado graso (drogas, incluyendo
amiodarona, diltiazem, esteroides, tamoxifeno y terapia antiretroviral;
nutrición parenteral total; pérdida severa de peso tras un bypass yeyunoileal o
gástrico; lipodistrofia), haciendo una correcta anamnesis.
Muchos
pacientes con EHNA serán obesos o tendrán sobrepeso, asintomáticos y con
pruebas hepáticas normales. Como la EHNA puede tener un curso benigno y
asintomático y no existe evidencia acerca de intervenciones efectivas, no hay
razones para realizar cribado. La condición se sospecha cuando los resultados
de las pruebas hepáticas (analítica de rutina) son levemente anormales: ligero
aumento de la GGT y niveles de ALT más
altos que los de AST (en la ENA y en la hepatitis alcohólica pasa lo
contrario). La GGT y la ALT están más asociadas con el hígado graso visto en la
ecografía (ecogenicidad hepática aumentada) y en la RM.
Cuando
se sospecha la EHNA (antecedentes personales, relación AST:ALT y/o ecografía)
se aconseja al paciente hacer cambios en el estilo de vida y debe repetirse la
analítica en 3-6 meses. Se aconseja el cribado para DM2. Cuando hay aumento
moderado de las transaminasas (1-3 veces por encima del límite normal, AST < ALT) y la información disponible (peso,
lípidos, HbA1C, historia familiar de DM2, ingesta de alcohol) sugiera EHNA, se
repite la analítica nuevamente en 2-3 meses (aconsejando sobre los cambios de
vida) y haciendo un diagnóstico diferencial con patologías hepáticas más
comunes (víricas, autoinmunes, hemocromatosis, hepatitis iatrogénica). Si
persisten las transaminasas aumentadas (3 veces por encima de lo normal, AST < ALT) o el aumento adicional de la ALP, trombocitopenia
o la aparición de signos de hipertensión portal se considerará remitir al
especialista.
La
ecografía hepática no aporta ningún beneficio y no se recomienda a la hora de
hacer el diagnóstico. Para la mayoría de los pacientes con sospecha o
diagnóstico de EHNA, la clave del tratamiento es bajar de peso (dieta y
ejercicio).
El
tratamiento con estatinas es seguro en pacientes con EHNA y no debe evitarse.
 Sin embargo quedan numerosos puntos pendientes de resolver:
Sin embargo quedan numerosos puntos pendientes de resolver:

