viernes, 29 de enero de 2016
GuiaSalud. Nuevas versiones GPC Parkinson.
Nuevas versiones de la #GPC #Parkinson: guía rápida http://ow.ly/XD8Ol y resumida http://ow.ly/XD8Om

jueves, 28 de enero de 2016
JAMA. ¿Por qué no se utiliza el “aparato de avance mandibular” en el tratamiento de la apnea obstructiva del sueño? Vía Quid pro quo.
El síndrome de apnea obstructiva del sueño (SAOS) o síndrome de apneas-hipopneas del sueño (sleep apnea-hipopnea síndrome), es un trastorno cada vez más diagnosticado (4% de la población) y del que conocen mejor sus causas y sobre todo sus consecuencias. Se trata de episodios de apnea o hipopnea (más de 10 segundos) que se producen durante el sueño, relacionado o no con procesos de ronquido. Primariamente se la ha achacado a motivos de oclusión de la vía aérea, fundamentalmente obstructivos (ronquidos), de ahí su nombre (obstructivo, SAOS), pero se sabe en la actualidad que no es exclusivo (apneas centrales y mixtas).
La interrupción de la respiración lleva aparejado toda una serie de consecuencias, al disminuir la presión de oxígeno y aumento de la de CO2 en la persona que lo sufre, con despertares frecuentes e inconscientes con las que volver a la respiración habitual. Este proceso se la ha relacionado con alteraciones del comportamiento, somnolencia, concentración, fatiga, irritabilidad, accidentes de tráfico, laborales. Y alteraciones médicas, con aumento de la presión arterial (PA), del riesgo cardiovascular, de los accidentes vásculo-cerebrales, problemas arrítmicos, infarto de miocardio…
Entre las causas se encuentran problemas del maxilar inferior, obstrucción nasal, del paladar, lengua, amígdalas o adenoides en niños. La obesidad es una causa muy frecuente. El tamaño del cuello,… hasta enfermedades neurológicas.
Dentro las recomendaciones con las que evitar o paliar este trastorno se encuentra evitar el alcohol y los tranquilizantes antes de ir a dormir, perder peso, evitar el hábito tabáquico, y evitar dormir en decúbito supino (de espaldas), mejor de lado.
Si con esto no se solucionan existen mecanismos para mantener la vía aérea despejada. Procedimientos que van desde la intervención quirúrgica (sobre el paladar o sobre el maxilar), en los casos que esté indicada, a la más popular en nuestro medio de un aparato que mantiene una presión positiva continua en la vía aérea (CPAP) obligando a esta a mantenerse abierta todo el tiempo. Sin embargo un sistema que no se utiliza en nuestro entorno es el “aparato de avance mandibular” (DAM) y que tiene una buena respuesta y evidencias según una revisión de la Cochrane. No existen diferencias en los resultados sintomáticos a favor de un sistema u otro, aunque primariamente el CPAP sería más eficaz. El DAM estaría indicado en apneas leves y moderadas y en aquellos que no toleran el CPAP. El DAM evitaría el colapso de la faringe durante el sueño.
Traemos aquí una revisión del tema publicado en JAMA el diciembre pasado, que intenta comparar ambos procedimientos, el CPAP frente al DAM frente a grupo control (placebo o ningún tratamiento) en las modificaciones en la PA, sea sistólica (PAS) o diastólica (PAD) en pacientes con SAOS.
Para ello se hizo una búsqueda de ensayos clínicos aleatorizados (ECA) en bases de datos como MEDLINE, EMBASE, y la Cochrane Library hasta agosto del 2015. De 872 identificados se seleccionaron 51 para el análisis por metaregresión evaluando los cambios absolutos entre las PAS y PAD desde el inicio y a lo largo del seguimiento.
De los 51 ECA (4.888 pacientes), 44 compararon CPAP con controles inactivos, 3 compararon el DAM con controles inactivos, uno CPAP con el DAM y 3 ECA compararon el CPAP con el DAM y controles inactivos. Este dato, señala la falta de ECA en relación con la efectividad de los DAM lo que justificaría del alguna manera su escaso uso. Según información de EEUU la proporción en general de los SAOS tratados irían del 95% tratados con CPAP y solo un 3% con DAM.
El CPAP en comparación con controles inactivos se asoció con reducciones de la PAS de 2,5 mm Hg (IC 95% 1,5 a 3,5 mm Hg; p inferior a 0,001) y en la PAD de 2,0 mm Hg (IC 95% 1,3 a 2,7 mm Hg; p inferior a 0,001). El incremento en la utilización del CPAP en una hora se asoció con una reducción adicional de la PAS de 1,5 mm Hg (IC 95% 0,8 a 2,3 mm Hg; p inferior a 0,001) y de la PAD de 0,9 mm Hg (IC 95% 0,3 a 1,4 mm Hg; p 0,001).
El DAM, por su parte, comparado con controles inactivos se asoció con reducciones en la PAS de 2,1 mm Hg (IC 95% 0,8 a 3,4 mm Hg; p 0,002) y de la PAD de 1,9 mm Hg (IC 95% 0,5 a 3,2 mm Hg; p 0,008).
Según lo encontrado y analizado no se encontraron diferencias significativas entre el CPAP y el DAM en los cambios generados en la PA, siendo en la PAS diferencial de −0.5 mm Hg (IC 95% −2,0 a 1,0 mm Hg; p 0,55) y en la PAD del −0,2 mm Hg (IC 95% −1,6 a 1,3 mm Hg; p 0,82).
Según esta revisión sistemática con metaanálisis en pacientes con SAOS tanto la utilización del CPAP como del DAM se asoció con cambios estadísticamente significativos en la disminución de la PA noctuna.
Abundando en ello, el mismo grupo de investigadores hizo otro metaanálisis al respecto a la reducción en las horas de sueño diurnas en pacientes con SAOS y ambos procedimientos y aunque el CPAP supera al DAM en formas de SAOS grave el DAM es efectivo y una buena alternativa. Ambos metaanálisis justificarían la utilización de los DAM, pues además de ser más económicos son menos engorrosos (no hacen ruido), y fáciles de utilizar, se pueden llevar fácilmente en la maleta cuando se viaja y no necesitan electricidad.
-Bratton DJ, Gaisl T, Wons AM, Kohler M2. CPAP vs Mandibular Advancement Devices and Blood Pressure in Patients With Obstructive Sleep Apnea: A Systematic Review and Meta-analysis. JAMA. 2015 Dec 1;314(21):2280-93. doi: 10.1001/jama.2015.16303.
-Bratton DJ, Gaisl T, Schlatzer C, Kohler M. Comparison of the effects of continuous positive airway pressure and mandibular advancement devices on sleepiness in patients with obstructive sleep apnoea: a network meta-analysis. Lancet Respir Med. 2015 Nov;3(11):869-78. doi: 10.1016/S2213-2600(15)00416-6. Epub 2015 Oct 20.
-Sharples LD, Clutterbuck-James AL, Glover MJ, Bennett MS, Chadwick R, Pittman MA, Quinnell TG. Meta-analysis of randomised controlled trials of oral mandibular advancement devices and continuous positive airway pressure for obstructive sleep apnoea-hypopnoea. Sleep Med Rev. 2015 May 30;27:108-124. doi: 10.1016/j.smrv.2015.05.003. [Epub ahead of print]
http://borinot-mseguid.blogspot.com.es/2016/01/por-que-no-se-utiliza-el-aparato-de.html
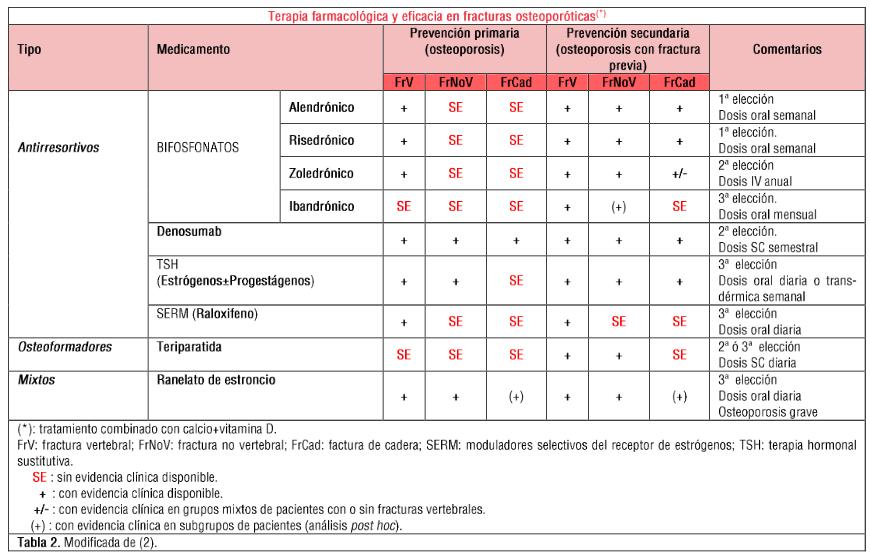
ARTÍCULO DE REVISIÓN Disfunción tiroidea inducida por amiodarona en la práctica clínica
La
amiodarona (AMD) es una droga antiarrítmica potente (clase III)
usada en la práctica clínica para la profilaxis y el tratamiento
demuchos disturbios del ritmo cardiaco, desde la fibrilación
auricular paroxística hasta las taquiarritmias ventriculares que
amenazan la vida. Frecuentemente causa cambios en las pruebas de
función tiroidea principalmente relacionados a la inhibición de la
actividad de la 5'-deiodinasa, resultando en
una disminución de la generación de T3 desde T4 y el consecuente
incremento en la producción de T3 reversa y una disminución de su
aclaramiento. En 14 a 18% de pacientes tratados con AMD hay una
disfunción tiroidea manifiesta,ya
sea tirotoxicosis inducida por amiodarona (TIA) o hipotiroidismo
inducido por amiodarona (HIA). Tanto TIA como HIA pueden
desarrollarse en glándulas aparentemente normales o en glándulas
con anormalidades preexistentes clínicamente silentes. La TIA está
primariamente relacionada a la síntesis de hormonas tiroideas
inducida por el exceso de yodo en una glándula tiroidea anormal (TIA tipo
1) o a una tiroiditis destructiva relacionada a la amiodarona (TIA
tipo 2), aunque frecuentemente ocurren formas mixtas. La tiroiditis
de Hashimoto preexistente es un
factor de riesgo definido para la ocurrencia de HIA. La patogenia del
HIA es la falla para escapar del efecto agudo de Wolff-Chaikoff
inducido por el yodo, debido a los defectos en la hormonogénesis
tiroidea y, en pacientes con pruebas de autoanticuerpos
tiroideos positivos, para tiroiditis de Hashimoto concomitante. La
TIA es más común en zonas deficientes de yodo mientras que el HIA
es usualmente visto en zonas suficientes en yodo. En contraste al
HIA, la TIA es una condición difícil de diagnosticar
y tratar, y usualmente se recomienda la descontinuación de la
amiodarona. En esta revisión se analiza, de acuerdo a los datos
actuales, las alteraciones en las pruebas de función tiroidea vistas
en pacientes eutirodeos bajo tratamiento con AMD así como la
epidemiología y opciones de tratamiento disponibles para ambos tipo
de disfunción tiroidea inducida por amiodarona, TIA e HIA.
http://www.scielo.org.pe/pdf/afm/v72n1/a12v72n1.pdfFuentehttp://metgedefamilia.blogspot.com.es/2016/01/algu-sap-com-es-desfa-lefecte-de.html
martes, 26 de enero de 2016
Las Sesiones de San Blas. Colico nefrítico: Litiasis Renal.
http://sesionessanblas.blogspot.com.es/2016/01/colico-nefritico-litiasis-renal.html?utm_source=dlvr.it&utm_medium=linkedin
Si da el cántaro en la piedra, o la piedra en el cántaro, mal para el cántaro.Refrán.Hoy Marina (MFyC R1) se extrena con una sesión de actualización a partir de una revisión bibliográfica sobre el manejo de la litiasis renal desde Atención Primaria... y lo curioso es que dicho y hecho lo ha preparado y expuesto maravillosamente.
Esta presentación esta basada en:
Si da el cántaro en la piedra, o la piedra en el cántaro, mal para el cántaro.Refrán.Hoy Marina (MFyC R1) se extrena con una sesión de actualización a partir de una revisión bibliográfica sobre el manejo de la litiasis renal desde Atención Primaria... y lo curioso es que dicho y hecho lo ha preparado y expuesto maravillosamente.
Esta presentación esta basada en:
- Sarroca L. Arada A. Litiasis renal. AMF 2015;11(6):314-323.
- Arrabal-Martín M. Cano-García A. Tratamiento médico expulsivo de la litiasis ureteral con bloqueadores adreneérgicos alfa. Med Clin (Barc). 2015;145(6):251–252.
- Benítez M. Cerain MJ. de Miguel N. Eficacia y seguridad de tamsulosina para el tratamiento conservador del cólica nefrıítico: revisio ́n sistemática con metaanálisis de ensayos clıínicos aleatorizados. Med Clin (Barc). 2015;145(6):239–247.
- Pedro A. Benítez M. Uso de alfabloqueantes en el cólico nefrítico.AMFJOVEN 2013.
- Litiasis Renal. Tratamiento del cólico Nefrítico. AMF 2007;3(Ex 1):24-29.
- Fisterra Litiasis renal y cólico nefrítico: 13/11/2015.
Cosas del PAC. Fotopsias y miodesopsias: rayos, centellas, nubes y demás cosas que vuelan...
 |
| La imagen es de aquí |
Mi primer paciente acudió por una nube en el campo temporal de su ojo izquierdo; llevaba así un par de días y le recordaba a cuando hace años presentó un desprendimiento de retina. Pocas dudas: derivación y confirmación de nuevo desprendimiento.
Mi segundo paciente presentaba desde hacía unos días relámpagos y gusanitos negros que se movían en uno de sus ojos. En las últimas horas veía borroso, es decir: nubes. Se había realizado hace años corrección de miopía magna mediante láser. Con alguna duda más: derivación y confirmación de desprendimiento vítreo sin afectación retiniana.
Miodesospsias: en lenguaje popular moscas volantes. Según la Guía de Fisterrae (Miodesospsias y fotopsias, 2009): "Las miodesopsias son manchas, puntos, moscas, hilos o telarañas que aparecen en el campo visual al mirar a un fondo blanco o con el ojo en reposo mirando al infinito, y más visibles al cambiar de un ambiente a otro con más claridad. Es un síntoma que sufren la mayoría de las personas a lo largo de la vida y a cualquier edad, especialmente mayores de 55 años, debido a cambios degenerativos normales en la composición del humor vítreo."
Fotopsias: en lenguaje llano luces, centellas o rayos. Según la Guía de Fisterrae: "Las fotopsias son referidas por el paciente como chispas, destellos de luz o relámpagos. Es un síntoma que indica tracción en un punto de la retina."
En cuanto a su manejo, me parece que de nuevo el algoritmo de la Guía de Fisterrae, está muy bien, os resumo:
- Miodesopsias y disminución de visión continuada: derivación para descartar hemorragia vítrea, desprendimiento de retina o uveitis posterior
- Miodesospsias sin visión disminuida:
- Si > 55 años, más de 6 semanas o fotopsias: derivación para descartar desprendimiento vítreo posterior con/sin desprendimiento de retina
- Si < 55 años, menos de 6 semanas y sin fotopsias: sospechar desprendimiento vítreo posterior: vigilar.
Para saber más, pues eso: ¡Fisterra!
UDMPMFyC Alicante. Material del Curso R2 MIR "SALUD SEXUAL Y REPRODUCTIVA"
- Criterios médicos de eligibilidad para el uso de Anticonceptivos. OMS 2009(castellano)
- Criterios médicos de eligibilidad para el uso de Anticonceptivos. OMS 2010 (inglés)
- Guía sobre interacciones farmacológicas de los Anticonceptivos. Faculty of Sexual & Reproductive Healthcare 2011
- Recomendaciones y protocolos de la Sociedad Española de Anticoncepción
- Criterios médicos de eligibilidad para el uso de Anticonceptivos. OMS 2010 (inglés)
- Guía sobre interacciones farmacológicas de los Anticonceptivos. Faculty of Sexual & Reproductive Healthcare 2011
- Recomendaciones y protocolos de la Sociedad Española de Anticoncepción
lunes, 25 de enero de 2016
jueves, 21 de enero de 2016
Hemos leído. IBP Y RIESGO DE ENFERMEDAD RENAL CRÓNICA
Un estudio observacional publicado en JAMA Intern Med, ha asociado el uso de inhibidores de la bomba de protones (IBP) con un mayor riesgo de enfermedad renal crónica (ERC). Para cuantificar la asociación entre el uso de IBP y la incidencia de ERC se utilizó una cohorte del estudio ARIC (Atherosclerosis Risk in Communities study), posteriormente los hallazgos se analizaron en una cohorte de replicación (Geisinger Health System, Pennsylvania).
En la primera cohorte, del estudio un total de 10.482 pacientes sin ERC fueron seguidos durante una media de 13,9 años. Hallaron 56 casos incidentes de ERC entre los tratados con IBP (14,2 por 1.000 personas-año) y 1.382 casos incidentes de ERC entre los no tratados con IBP (10,7 por 1000 personas-año). El riesgo ajustado de los tratados con IBP frente a los no tratados fue HR = 1,50 (IC95% 1,14-1,96; p=0,003).
En la segunda cohorte de replicación, un total de 248.751 pacientes sin ERC fueron seguidos durantes una media de 6,2 años. Hubo 1.921 casos incidentes de ERC entre los usuarios de IBP (20,1 por 1.000 personas-año) frente a los 18.3 por 1.000 personas-año, de los no usuarios. El riesgo ajustado de los tratados con IBP frente a los no tratados en esta cohorte de replicación fue HR = 1,17 (IC95% 1,12-1,23; p<0,001).
Los usuarios de IBP también tenían tasas mayores de lesión renal aguda (LRA) que los no usuarios (HR = 1,72 (IC95% 1,28-2,300; p<0,001). En la cohorte de replicación, se observó una asociación similar para LRA (HR = 1,30 (IC95% 1,21-1,40; p<0,001).
Concluyen que el uso de IBP es un factor de riesgo independiente para la enfermedad renal crónica y la lesión renal aguda, pero no el uso de antagonistas H2.
Investigaciones futuras deberían evaluar si la limitación de uso de IBP reduce la incidencia de la ERC.
El editorial que acompaña el estudio resume los efectos adversos relacionados con los IBP en los últimos años que incluyen infecciones por Clostridium difficile o neumonías, fracturas, hipomagnesemia o la posible interacción con clopidogrel y se vigilen los niveles de creatinina sérica y de magnesio en pacientes con IBP, especialmente los que usen altas dosis.
miércoles, 20 de enero de 2016
¿Y no hay cita para hoy?. El supositorio.
La vuelta a la consulta después de las festividades navideñas es tradicionalmente complicada.
La tópica razón de la saturación de las urgencias hospitalarias y de las
consultas de primaria debido a la "gripe" es una idea equivocada.
Precisamente este año, la incidencia de la gripe está siendo mínima,
veremos en las próximas semanas. La aparición de cuadros catarrales y
digestivos es la habitual, y no especialmente intensa. Sin embargo, a
pesar de ello, mi consulta está llena en sus citas para 2 o 3 días. No
por ello, se deja de atender al que solicita consulta "urgente",
suponiendo de 5 a 10 personas más cada día. En total, más de 50 personas
diarias.
Trabajo agotador y estresante, esperas prolongadas de los pacientes de
más de 1 hora sobre la cita asignada, etc. Aún así, mis pacientes
esperan "pacientemente" su turno.
Esta situación no es deseable para nadie, ni para el profesional que
trabaja bajo presión horaria, tomando decisiones a una gran velocidad,
lo que puede suponer un incremento del riesgo de errores de valoración,
entre otros problemas.
La situación es endémica desde hace muchos años, y francamente, en lo
que me quede de trabajo hasta mi retiro (al que espero llegar en unos 10
años) no creo que cambie. ¿Cuál es la probabilidad numérica de que más
de 40 personas de mis 2000 adultos asignados quieran verme cada día por
algún motivo?
La razón de este problema no está en que haya más gripes, catarros o
patología estacional, sino en el pésimo diseño de la actividad del
médico de familia en muchas áreas. Y no por repetidas, voy a nombrar a
continuación algunas de ellas:
Justificantes y bajas por enfermedades de corta duración.
Las empresas españolas exigen que cualquier trabajador que se ausente
del trabajo por enfermedad deberá aportar un documento realizado por su
médico. Da igual que no precise ayuda profesional y que pueda manejar el
problema sin consultar. Hay que ir al médico. Y urgentemente. Desde la
época del Instituto Nacional de Previsión franquista, la norma se
mantiene. ¡Increíble!
Medicamentos con visado de inspección.
Medicamentos muy específicos para patologías muy específicas, indicados
el 99.9% de las veces por específicos especialistas hospitalarios
precisan la receta en papel periódica del poco específico médico de
familia. ¡Enhorabuena a las cabezas pensantes o atrofiadas que mantienen
esta absurda manera de controlar la medicación específica!
Cambia de código un medicamento y hay que introducirlo de nuevo en la receta electrónica o en papel.
Cuando por razones que se me escapan cambia el código nacional
farmacéutico de un medicamento en la base de datos, el médico debe
borrarlo e introducirlo de nuevo para que adquiera el nuevo código. Son
medicamentos que aparecen en rojo vivo y no se dispensan hasta que no se
cambie el código. En estas semanas está ocurriendo con la insulina
LANTUS, pero antes fue el EUTIROX, etc. ¡Qué difícil sería hacer un
cambio automático dado que es el mismo fármaco! Para qué, si está el MF
para hacerlo. ¡ De nuevo gracias a los inútiles que hacen estas tareas
en el Ministerio de Sanidad!
¡Introduzca papel para imprimir las recetas!
En AP Madrid hay multitud de páginas de aviso, reiteración de mensajes y
otras que provocan pérdida de tiempo y clics extras. ¿Alguien puede
revisar y eliminar esos repetitivos mensajes? Gracias
Volantes de hospitales que no son de zona. Que lo haga el MF y luego me lo trae
A pesar de que la mayoría de los pacientes acuden al hospital de
referencia, el cual tiene integrados los volantes de análisis o pruebas
complementarias y sus resultados con un mismo modelo, hay pacientes que
son atendidos en otros hospitales. En sus revisiones, les dejan
encargados análisis o simplemente, el mensaje de "que su MF le haga unos
análisis para que me los traiga". ¿Tan difícil es integrar la red de
análisis e historia electrónica de todos los hospitales de una misma
Comunidad como es la de Madrid? Pues parece que sí, porque cada hospital
ha hecho lo que ha querido y no son compatibles. ¡Enhorabuena a los
inútiles que desarrollaron una historia electrónica no compatible entre
hospitales y centros de salud!
Podría seguir pero me he cansado. Son reclamaciones viejas y sobadas,
nunca escuchadas ni resueltas, propias de una sanidad esclerosada y mal
gestionada. Pero hoy se habla de 80 millones para reducir listas de
espera quirúrgicas abriendo los quirófanos por las tardes y fines de
semana. Proximamente, comentario sobre ese tema.
martes, 19 de enero de 2016
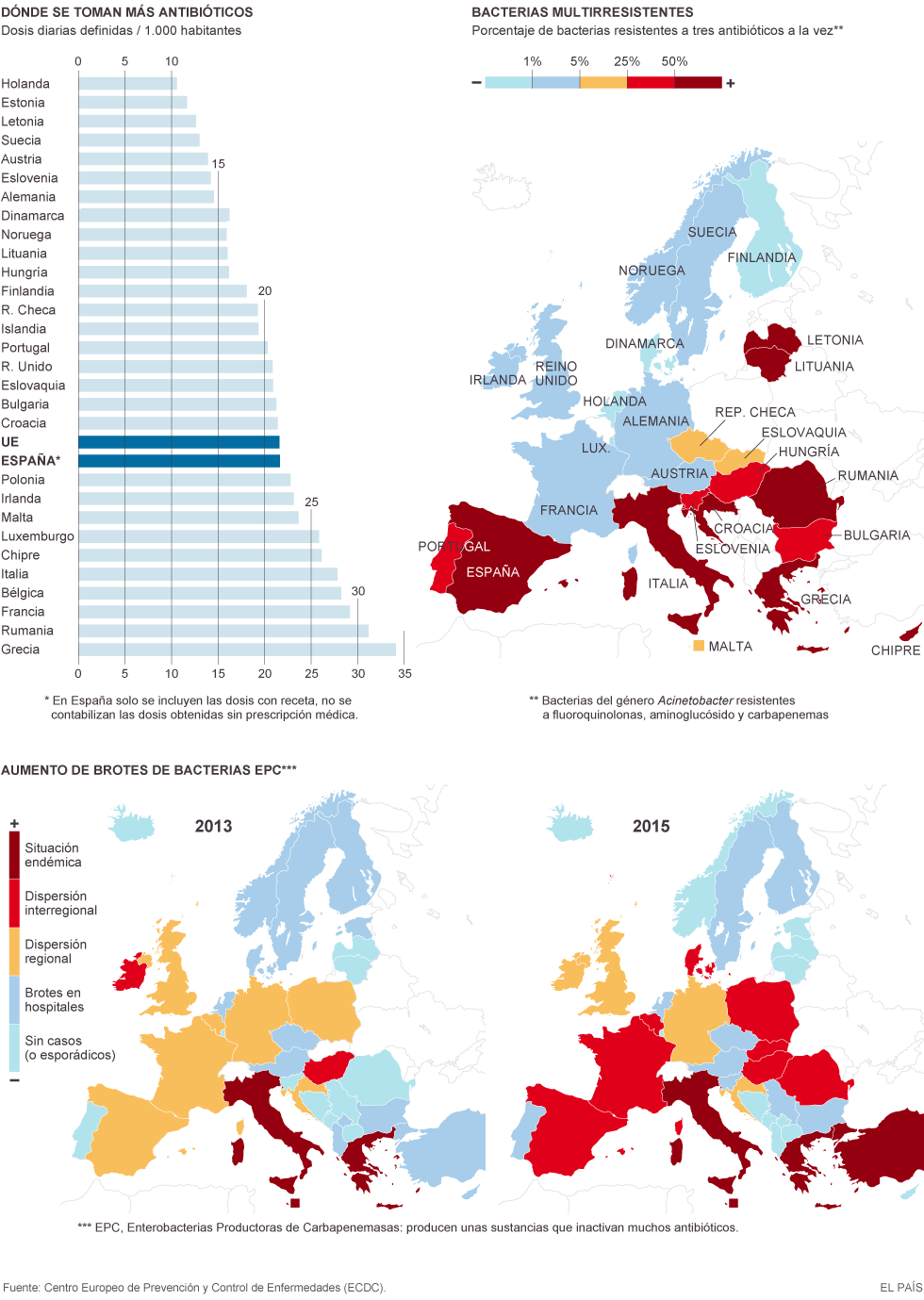
Docencia Algemesí. Uso (o abuso) de antibióticos, ¿dónde estamos?.
El desarrollo de
resistencias a los antibióticos es uno de los principales problemas de
salud pública a nivel mundial. Son muchos los factores que favorecen la
selección y diseminación
de la resistencia a los antibióticos pero el uso inapropiado e
indiscriminado de los
mismos es uno de los factores principales que contribuyen a este
fenómeno.
Existen grandes diferencias en las tasas de consumo de antibióticos entre distintos países siendo España uno de los países europeos con mayores tasas de consumo y, por tanto, de resistencias a antibióticos.
Es responsabilidad de todos hacer un uso prudente de estos medicamentos para poder asegurar su futura eficacia. El problema afecta tanto a la salud humana como a la animal, ganadería, agricultura, medioambiente y comercio.
En nuestro ámbito, la formación y sensibilización de los profesionales en cuanto al uso racional de los antibióticos es uno de los puntos clave para mejorar la situación.
Os dejamos una presentación realizada, con motivo del día europeo para el uso prudente de los antibióticos, el 18 de Noviembre, por el Grupo de Médicos Referentes de Atención Primaria en Enfermedades Infecciosas, con datos de consumo de antibióticos en nuestro departamento por Zona Básica de Salud, y un recordatorio del BIMCA (Boletín de Información Microbiológica y Consumo de Antibióticos).
Existen grandes diferencias en las tasas de consumo de antibióticos entre distintos países siendo España uno de los países europeos con mayores tasas de consumo y, por tanto, de resistencias a antibióticos.
Es responsabilidad de todos hacer un uso prudente de estos medicamentos para poder asegurar su futura eficacia. El problema afecta tanto a la salud humana como a la animal, ganadería, agricultura, medioambiente y comercio.
En nuestro ámbito, la formación y sensibilización de los profesionales en cuanto al uso racional de los antibióticos es uno de los puntos clave para mejorar la situación.
Os dejamos una presentación realizada, con motivo del día europeo para el uso prudente de los antibióticos, el 18 de Noviembre, por el Grupo de Médicos Referentes de Atención Primaria en Enfermedades Infecciosas, con datos de consumo de antibióticos en nuestro departamento por Zona Básica de Salud, y un recordatorio del BIMCA (Boletín de Información Microbiológica y Consumo de Antibióticos).
Dos presentaciones sobre la espirometría.
Docencia Rafalafena:
Aqui os dejo la sesión de espirometrías impartida ayer en el centro. Espero que os sea de utilidad
Encontramos en el blog CS Jesús Marín, Molina de Segura un repaso sobre el uso adecuado de la espirometría.
En ella se repasan: indicaciones y contraindicaciones, conceptos
básicos, diagnósticos y actuación según patrones y casos clínicos
prácticos.
Primum non nocere 2016.Prescripción diferida:una historia de investigación en la atención primaria española
por Pablo Alonso (Centro Cochrane Iberoamericano-IIB Sant Pau, Barcelona), Rafael Rotaeche (Centro de salud de Alza, San Sebastián), Mariam de la Poza (Centro de salud Carles Ribas, Barcelona)
En teoría la actividad de un médico de familia tiene diferentes vertientes: asistencial, gestora, docente e investigadora. Necesitamos investigación que genere conocimiento para conseguir una atención primaria más eficiente. Y eso pasa por resolver problemas con los que nos enfrentamos a diario. La variabilidad en el uso de antibióticos (ATB) y la incertidumbre en la decisión del tratamiento ATB en las infecciones comunitarias es un problema que no sólo tiene repercusión a nivel de las personas que atendemos (presentación de efectos adversos) sino a nivel de la comunidad (desarrollo de resistencias antimicrobianas) y por último a nivel de gasto económico (se encarece el coste del caso a tratar)
Hace poco un grupo de profesionales de primaria, preocupados por este problema, hemos publicado los resultados de un ensayo clínico que evaluaba el efecto de la prescripción diferida de antibióticos en las infecciones respiratorias. Aunque
esta práctica, en sus diferentes versiones, es una estrategia guiada
por la intuición que se venía (y viene) realizando en atención primaria
de manera bastante variable desde hace tiempo pensábamos que
necesitábamos pruebas sólidas de que este tipo de estrategia funcionaría
también en nuestra AP.
Aunque
esta práctica, en sus diferentes versiones, es una estrategia guiada
por la intuición que se venía (y viene) realizando en atención primaria
de manera bastante variable desde hace tiempo pensábamos que
necesitábamos pruebas sólidas de que este tipo de estrategia funcionaría
también en nuestra AP.
El proyecto en concreto comenzó a gestarse hace ya algunos años, cuando cayó en nuestras manos un ensayo clínico de Paul Little, nuestra referencia en este campo, publicado en el JAMA (). Las pruebas que buscábamos las obtendríamos de un ensayo clínico, multicéntrico con una potencia suficiente.
La colaboración previa en otros proyectos entre profesionales del Centro Cochrane Iberoamericano (IIB-Sant Pau) y profesionales de atención primaria nos permitió plantear la necesidad de realizar un estudio similar en nuestro entorno. Gracias a una generosa ayuda, para los estándares de nuestro entorno, del Instituto Carlos III, pudimos armar un grupo amplio de profesionales de cinco Comunidades Autónomas y poner en marcha el estudio, el cual se prolongó prácticamente tres años para conseguir reclutar 400 pacientes. Todo ello, con la ventaja adicional de contar desde el comienzo con Paul Little, como asesor y co-investigador, así como con Carles Llor como líder clínico de la atención primaria en nuestro entorno
El estudio comparó dos estrategias de prescripción diferida (en mano o recogiendo la receta en el área administrativa del centro de salud) con la prescripción antibiótica inmediata y con la no prescripción. Los resultados muestran, de manera similar a estudios previos, como la prescripción diferida puede ser una estrategia que ayude a la utilización racional de ATB principalmente en casos de duda sobre la necesidad de utilizarlos. En las estrategias diferidas, los pacientes presentaron síntomas con una severidad y una duración ligeramente mayor pero clínicamente similar a los de la prescripción inmediata, y además mostraron una reducción drástica (de más del 60%) del consumo de ATB en comparación con estos últimos. La percepción de que los antibióticos no son efectivos o no son muy efectivos fue superior en los dos grupos de prescripción diferida en comparación con los de la no prescripción o la prescripción inmediata. La satisfacción fue similar en todas las estrategias.
El trabajo ha sido una experiencia muy satisfactoria para todos los que hemos participado en ella siendo finalmente publicado en la revista JAMA Internal Medicine ha merecido una editorial y se ha difundido en blogs y redes sociales. Pensamos que probablemente unas de las razones para que esta revista americana se haya interesado por nuestro trabajo ha podido ser la sobreprescripción antibiótica que se sigue observando todavía en los Estados Unidos. La publicación ha tenido una buena acogida, en nuestro entorno ha sido recogida por la prensa profesional y profana, así como en otros medios.

Más importante que estas publicaciones es la consolidación de una línea de trabajo sobre la prescripción diferida en nuestro grupo concretada en: un ensayo similar en pediatría, una investigación cualitativa y un estudio de coste-efectividad. La intención es seguir avanzando en mejorar la adecuación antibiótica en nuestro entorno y hacerlo desde la atención primaria.
Nuestra experiencia demuestra que la investigación de calidad es posible en AP. Pero para que esta sea factible necesitamos redes de alianzas entre profesionales, apoyo metodológico y financiación suficiente. Pero no podemos olvidar que lo esencial es la elaboración de preguntas de investigación que surgen del cuestionamiento diario de nuestra práctica clínica.
En teoría la actividad de un médico de familia tiene diferentes vertientes: asistencial, gestora, docente e investigadora. Necesitamos investigación que genere conocimiento para conseguir una atención primaria más eficiente. Y eso pasa por resolver problemas con los que nos enfrentamos a diario. La variabilidad en el uso de antibióticos (ATB) y la incertidumbre en la decisión del tratamiento ATB en las infecciones comunitarias es un problema que no sólo tiene repercusión a nivel de las personas que atendemos (presentación de efectos adversos) sino a nivel de la comunidad (desarrollo de resistencias antimicrobianas) y por último a nivel de gasto económico (se encarece el coste del caso a tratar)
Hace poco un grupo de profesionales de primaria, preocupados por este problema, hemos publicado los resultados de un ensayo clínico que evaluaba el efecto de la prescripción diferida de antibióticos en las infecciones respiratorias.
 Aunque
esta práctica, en sus diferentes versiones, es una estrategia guiada
por la intuición que se venía (y viene) realizando en atención primaria
de manera bastante variable desde hace tiempo pensábamos que
necesitábamos pruebas sólidas de que este tipo de estrategia funcionaría
también en nuestra AP.
Aunque
esta práctica, en sus diferentes versiones, es una estrategia guiada
por la intuición que se venía (y viene) realizando en atención primaria
de manera bastante variable desde hace tiempo pensábamos que
necesitábamos pruebas sólidas de que este tipo de estrategia funcionaría
también en nuestra AP.El proyecto en concreto comenzó a gestarse hace ya algunos años, cuando cayó en nuestras manos un ensayo clínico de Paul Little, nuestra referencia en este campo, publicado en el JAMA (). Las pruebas que buscábamos las obtendríamos de un ensayo clínico, multicéntrico con una potencia suficiente.
La colaboración previa en otros proyectos entre profesionales del Centro Cochrane Iberoamericano (IIB-Sant Pau) y profesionales de atención primaria nos permitió plantear la necesidad de realizar un estudio similar en nuestro entorno. Gracias a una generosa ayuda, para los estándares de nuestro entorno, del Instituto Carlos III, pudimos armar un grupo amplio de profesionales de cinco Comunidades Autónomas y poner en marcha el estudio, el cual se prolongó prácticamente tres años para conseguir reclutar 400 pacientes. Todo ello, con la ventaja adicional de contar desde el comienzo con Paul Little, como asesor y co-investigador, así como con Carles Llor como líder clínico de la atención primaria en nuestro entorno

El estudio comparó dos estrategias de prescripción diferida (en mano o recogiendo la receta en el área administrativa del centro de salud) con la prescripción antibiótica inmediata y con la no prescripción. Los resultados muestran, de manera similar a estudios previos, como la prescripción diferida puede ser una estrategia que ayude a la utilización racional de ATB principalmente en casos de duda sobre la necesidad de utilizarlos. En las estrategias diferidas, los pacientes presentaron síntomas con una severidad y una duración ligeramente mayor pero clínicamente similar a los de la prescripción inmediata, y además mostraron una reducción drástica (de más del 60%) del consumo de ATB en comparación con estos últimos. La percepción de que los antibióticos no son efectivos o no son muy efectivos fue superior en los dos grupos de prescripción diferida en comparación con los de la no prescripción o la prescripción inmediata. La satisfacción fue similar en todas las estrategias.
El trabajo ha sido una experiencia muy satisfactoria para todos los que hemos participado en ella siendo finalmente publicado en la revista JAMA Internal Medicine ha merecido una editorial y se ha difundido en blogs y redes sociales. Pensamos que probablemente unas de las razones para que esta revista americana se haya interesado por nuestro trabajo ha podido ser la sobreprescripción antibiótica que se sigue observando todavía en los Estados Unidos. La publicación ha tenido una buena acogida, en nuestro entorno ha sido recogida por la prensa profesional y profana, así como en otros medios.
Más importante que estas publicaciones es la consolidación de una línea de trabajo sobre la prescripción diferida en nuestro grupo concretada en: un ensayo similar en pediatría, una investigación cualitativa y un estudio de coste-efectividad. La intención es seguir avanzando en mejorar la adecuación antibiótica en nuestro entorno y hacerlo desde la atención primaria.
Nuestra experiencia demuestra que la investigación de calidad es posible en AP. Pero para que esta sea factible necesitamos redes de alianzas entre profesionales, apoyo metodológico y financiación suficiente. Pero no podemos olvidar que lo esencial es la elaboración de preguntas de investigación que surgen del cuestionamiento diario de nuestra práctica clínica.
sábado, 16 de enero de 2016
Primum non nocere 2016. Britapen sin mirar a quien (2).
por Rafael Bravo Toledo. Centro de Salud Sector III, Getafe Madrid. publicado en AMF 2005;1(2):118-120
(Continua) Frente a estas dos posturas extremas se esta abriendo camino una estrategia más pragmática, la prescripción diferida de antibióticos (PDA) que consiste en la prescripción de un antibiótico con la advertencia de que solo se debe tomar en caso de no mejoría, días después de haber consultado. Esta inteligente propuesta, se ha ensayado de forma empírica por los médicos de familia desde hace tiempo, si bien no ha sido hasta hace unos años cuando se han empezado a publicar ensayos clínicos que demostraran su eficacia. Una revisión sistemática en la que el periodo de búsqueda finalizo en 2003, encontró solo siete estudios, con solo uno de ellos dedicado a evaluar esta estrategia en síntomas de infección respiratoria de vías bajas, como la tos.
El año 2005 fue especialmente prolífico en este tema con estudios que exploraban la el uso de esta estrategia entre médicos generales, el primer estudio efectuado en España en el que se analiza la efectividad de la prescripción diferida , una editorial del BMJ y como colofón, el articulo que publica JAMA en el número de junio del 2005 (11)
Bruce Arrol autor reconocido, suya es la primera revisión sistemática sobre el tema, mediante una encuesta telefónica a médicos generales de Nueva Zelanda encontró que la gran mayoría de los médicos utilizaban la prescripción diferida en alguna ocasión, con una cuarta parte que seguían esta estrategia a menudo Las principales preocupaciones de los médicos con respecto a esta actitud fue el miedo a que los pacientes acapararan antibióticos y el pensar que a veces una nueva visita de evaluación podría ser más adecuada, por ultimo hacen notar como la PDA puede ser una etapa intermedia que se vuelve innecesaria, una vez que la relación y las expectativas de médicos y pacientes confluyen.
En el trabajo de Medicina Clínica los autores con un estudio observacional muestran que también en España la PDA es bien aceptada y disminuye el consumo de antibióticos, como curiosidad queda que al cotejar el código de identificación personal con los datos de farmacia, comprobaron que 32 de los 68 pacientes que teniendo la receta y afirmado no haberse tomado el antibiótico, en realidad sí fueron a la oficina de farmacia a retirarlo, por lo que hay que pensar que llegaron a tomar alguna dosis de antibiótico.
La editorial del BMJ (10) comenta un articulo del mismo numero, donde utilizando datos de la ultima década se muestra que la disminución secular en la prescripción de antibióticos, no se ha acompañado de un aumento de complicaciones. Sugiere que la PDA ha podido jugar un papel importante en este caso y aprovecha para repasar las diferentes modalidades y ventajas de esta estrategia
El ensayo clínico controlado y aleatorizado publicado en JAMA es importante por que pone a prueba la hipótesis, probada en infecciones de vías altas, de la utilidad de la prescripción diferida en infecciones de vías respiratorias bajas. Más de ochocientos pacientes que acudieron a un centro de atención primaria con infección respiratoria aguda de vías bajas no complicada fueron asignados a uno de seis posibles grupos mediante un diseño factorial (1): folleto informativo o no y una de tres tipos de prescripción (antibióticos de inmediato, no oferta de antibióticos, antibióticos diferidos). Los resultados son claros, la diferencia en la resolución de los síntomas a favor de los grupos que recibían tratamiento es escasa, muestra la ineficacia de los folletos informativos frente al consejo verbal simple y nos da datos de la historia natural y del tratamiento de los procesos respiratorios que se presentan inicialmente como tos. Los pacientes a los que no se les ofertó tratamiento volvían con más frecuencia a consultar por el mismo problema y estaban algo menos satisfechos con el cuidado recibido que los pacientes que si obtuvieron los antimicrobianos de forma instantánea o diferida. El uso de antibióticos y la creencia en su eficacia era menor en este grupo y en los que recibían tratamiento diferido frente al grupo de tratamiento inmediato. La primera limitación que se viene a la cabeza tras leer este estudio es la generalización de los resultados y su aplicabilidad a pacientes de distintos países y diferentes sistemas sanitarios. Las dudas se despejan rápidamente al comprobar que este estudio esta realizado en Inglaterra, con un sistema de atención primaria similar al español, y que nuestros pacientes no son tan diferentes de los demás (2); además el estudio de Llor muestra patrones similares de aceptación. Igualmente y desde un punto de vista local, sorprende los antibióticos y dosis elegidas (3) y el plazo de tiempo, siete días, que se da para iniciar el tratamiento diferido.
Un ensayo clínico abierto, sin enmascaramiento es un dato aparentemente negativo, como explican los autores es necesario en este tipo de estudios pragmáticos, donde lo que se pretende evaluar son intervenciones diferentes basadas en conductas de pacientes. En este caso, el posible sesgo jugaría a favor del grupo de antibióticos de inmediato, por lo que el no encontrar diferencias o encontrarlas mínimas refuerza la hipótesis de partida.
Hay dos creencias muy difundidas, que con este trabajo se ven rebatidas:
la primera es que los pacientes quieren sobre todo llevarse una prescripción, en el estudio la satisfacción, aunque a favor del grupo que recibía antibióticos, no fue demasiado diferente a la de los otros grupos.
La segunda es que la prescripción instantánea es más eficiente en términos de tiempo, a corto plazo parece más eficaz en consultas sobrecargadas emitir una receta que pararse a explicar los motivos por los que no se hace, sin embargo el estudio muestra que si bien la tasa de nuevas consultas por el mismo motivo era menor en el grupo que recibía antibióticos de forma instantáneo frente a los que no los recibían, no había diferencias apreciables con el grupo de prescripción diferida. El ofrecer antibióticos de inmediato, aunque aparentemente más eficaz, como señala Ebbel en la editorial que acompaña el artículo, manda un poderoso mensaje a los pacientes sobre la creencia en la eficacia de los antibióticos, -en el estudio los pacientes que los recibían creían mucho más en su eficacia que los que no-, de tal forma que los pacientes ante procesos subsiguientes similares volverán a consulta con la expectativa de recibirlos. Como la práctica enseña, a largo plazo, merece la pena realizar el esfuerzo de invertir tiempo en esta educación sanitaria individual.
Comienza el duro invierno el medico puede sacar a partir de estos estudio la conclusión de que existen alternativas entre la prescripción y la negación. Ante un paciente con tos y síntomas de afectación de las vías respiratorias bajas, una vez que se excluye la neumonía, los antimicrobianos proporcionan escaso beneficio. Como quiera que muchos pacientes esperaran una receta, la prescripción diferida es una estrategia adecuada que ayuda disminuir la tasa de consumo de antibióticos.
Perder un poco de tiempo y no satisfacer por completo las expectativas de los pacientes pesan menos, o deberían, que la consecuencia de una utilización excesiva de antibióticos. EL “Britapen sin mirar a quien” cuesta más dinero, tiene efectos secundarios y no da mejores resultados, desde la perspectiva comunitaria contribuye además a la plaga de las resistencias bacterianas.
Notas
(Continua) Frente a estas dos posturas extremas se esta abriendo camino una estrategia más pragmática, la prescripción diferida de antibióticos (PDA) que consiste en la prescripción de un antibiótico con la advertencia de que solo se debe tomar en caso de no mejoría, días después de haber consultado. Esta inteligente propuesta, se ha ensayado de forma empírica por los médicos de familia desde hace tiempo, si bien no ha sido hasta hace unos años cuando se han empezado a publicar ensayos clínicos que demostraran su eficacia. Una revisión sistemática en la que el periodo de búsqueda finalizo en 2003, encontró solo siete estudios, con solo uno de ellos dedicado a evaluar esta estrategia en síntomas de infección respiratoria de vías bajas, como la tos.
El año 2005 fue especialmente prolífico en este tema con estudios que exploraban la el uso de esta estrategia entre médicos generales, el primer estudio efectuado en España en el que se analiza la efectividad de la prescripción diferida , una editorial del BMJ y como colofón, el articulo que publica JAMA en el número de junio del 2005 (11)
Bruce Arrol autor reconocido, suya es la primera revisión sistemática sobre el tema, mediante una encuesta telefónica a médicos generales de Nueva Zelanda encontró que la gran mayoría de los médicos utilizaban la prescripción diferida en alguna ocasión, con una cuarta parte que seguían esta estrategia a menudo Las principales preocupaciones de los médicos con respecto a esta actitud fue el miedo a que los pacientes acapararan antibióticos y el pensar que a veces una nueva visita de evaluación podría ser más adecuada, por ultimo hacen notar como la PDA puede ser una etapa intermedia que se vuelve innecesaria, una vez que la relación y las expectativas de médicos y pacientes confluyen.
En el trabajo de Medicina Clínica los autores con un estudio observacional muestran que también en España la PDA es bien aceptada y disminuye el consumo de antibióticos, como curiosidad queda que al cotejar el código de identificación personal con los datos de farmacia, comprobaron que 32 de los 68 pacientes que teniendo la receta y afirmado no haberse tomado el antibiótico, en realidad sí fueron a la oficina de farmacia a retirarlo, por lo que hay que pensar que llegaron a tomar alguna dosis de antibiótico.
La editorial del BMJ (10) comenta un articulo del mismo numero, donde utilizando datos de la ultima década se muestra que la disminución secular en la prescripción de antibióticos, no se ha acompañado de un aumento de complicaciones. Sugiere que la PDA ha podido jugar un papel importante en este caso y aprovecha para repasar las diferentes modalidades y ventajas de esta estrategia
El ensayo clínico controlado y aleatorizado publicado en JAMA es importante por que pone a prueba la hipótesis, probada en infecciones de vías altas, de la utilidad de la prescripción diferida en infecciones de vías respiratorias bajas. Más de ochocientos pacientes que acudieron a un centro de atención primaria con infección respiratoria aguda de vías bajas no complicada fueron asignados a uno de seis posibles grupos mediante un diseño factorial (1): folleto informativo o no y una de tres tipos de prescripción (antibióticos de inmediato, no oferta de antibióticos, antibióticos diferidos). Los resultados son claros, la diferencia en la resolución de los síntomas a favor de los grupos que recibían tratamiento es escasa, muestra la ineficacia de los folletos informativos frente al consejo verbal simple y nos da datos de la historia natural y del tratamiento de los procesos respiratorios que se presentan inicialmente como tos. Los pacientes a los que no se les ofertó tratamiento volvían con más frecuencia a consultar por el mismo problema y estaban algo menos satisfechos con el cuidado recibido que los pacientes que si obtuvieron los antimicrobianos de forma instantánea o diferida. El uso de antibióticos y la creencia en su eficacia era menor en este grupo y en los que recibían tratamiento diferido frente al grupo de tratamiento inmediato. La primera limitación que se viene a la cabeza tras leer este estudio es la generalización de los resultados y su aplicabilidad a pacientes de distintos países y diferentes sistemas sanitarios. Las dudas se despejan rápidamente al comprobar que este estudio esta realizado en Inglaterra, con un sistema de atención primaria similar al español, y que nuestros pacientes no son tan diferentes de los demás (2); además el estudio de Llor muestra patrones similares de aceptación. Igualmente y desde un punto de vista local, sorprende los antibióticos y dosis elegidas (3) y el plazo de tiempo, siete días, que se da para iniciar el tratamiento diferido.
Un ensayo clínico abierto, sin enmascaramiento es un dato aparentemente negativo, como explican los autores es necesario en este tipo de estudios pragmáticos, donde lo que se pretende evaluar son intervenciones diferentes basadas en conductas de pacientes. En este caso, el posible sesgo jugaría a favor del grupo de antibióticos de inmediato, por lo que el no encontrar diferencias o encontrarlas mínimas refuerza la hipótesis de partida.
Hay dos creencias muy difundidas, que con este trabajo se ven rebatidas:
la primera es que los pacientes quieren sobre todo llevarse una prescripción, en el estudio la satisfacción, aunque a favor del grupo que recibía antibióticos, no fue demasiado diferente a la de los otros grupos.
La segunda es que la prescripción instantánea es más eficiente en términos de tiempo, a corto plazo parece más eficaz en consultas sobrecargadas emitir una receta que pararse a explicar los motivos por los que no se hace, sin embargo el estudio muestra que si bien la tasa de nuevas consultas por el mismo motivo era menor en el grupo que recibía antibióticos de forma instantáneo frente a los que no los recibían, no había diferencias apreciables con el grupo de prescripción diferida. El ofrecer antibióticos de inmediato, aunque aparentemente más eficaz, como señala Ebbel en la editorial que acompaña el artículo, manda un poderoso mensaje a los pacientes sobre la creencia en la eficacia de los antibióticos, -en el estudio los pacientes que los recibían creían mucho más en su eficacia que los que no-, de tal forma que los pacientes ante procesos subsiguientes similares volverán a consulta con la expectativa de recibirlos. Como la práctica enseña, a largo plazo, merece la pena realizar el esfuerzo de invertir tiempo en esta educación sanitaria individual.
Comienza el duro invierno el medico puede sacar a partir de estos estudio la conclusión de que existen alternativas entre la prescripción y la negación. Ante un paciente con tos y síntomas de afectación de las vías respiratorias bajas, una vez que se excluye la neumonía, los antimicrobianos proporcionan escaso beneficio. Como quiera que muchos pacientes esperaran una receta, la prescripción diferida es una estrategia adecuada que ayuda disminuir la tasa de consumo de antibióticos.
Perder un poco de tiempo y no satisfacer por completo las expectativas de los pacientes pesan menos, o deberían, que la consecuencia de una utilización excesiva de antibióticos. EL “Britapen sin mirar a quien” cuesta más dinero, tiene efectos secundarios y no da mejores resultados, desde la perspectiva comunitaria contribuye además a la plaga de las resistencias bacterianas.
Notas
- Diseño factorial es un diseño aplicado en ensayos en los que se prueban dos o más tratamientos o intervenciones a la vez.
- La poco estudiada “paradoja epidemiológica de la atención primaria en España”, se basa en una fuerte creencia empírica de los médicos de familia españoles: Su cupo de pacientes es totalmente distinto del de los demás, de tal forma que casi nunca le son aplicables medidas o intervenciones probadas en otras poblaciones. Una extensión de esta paradoja al campo de la ginecología se mostró recientemente con ocasión de la publicación del estudio Women´s Health Iniciative.
- En el estudio se utilizaban 250 mg de amoxicilina, cuando aquí vamos por los ochocientos setenta y cinco o mil miligramos y con “plus” añadido)
Docencia Alto Palancia. PUNTOS CLAVE DE ACTUALIZACION EN MANEJO DE DIABETES.
http://docenciaaltopalancia.blogspot.com.es/2016/01/puntos-clave-de-actualizacion-en-manejo.html
Incidiendo sobre la entrada que se hizo el 9 de enero sobre nuevas recomendaciones para el manejo de la DM2, pasamos a compartir el resumen de los puntos clave extraídos del ADA y elaborado por miembros de redGPDS
Incidiendo sobre la entrada que se hizo el 9 de enero sobre nuevas recomendaciones para el manejo de la DM2, pasamos a compartir el resumen de los puntos clave extraídos del ADA y elaborado por miembros de redGPDS
|
Suscribirse a:
Comentarios (Atom)