Una mujer de 64 años, asintomática, consulta a su médico de cabecera por fatiga y pérdida de peso. En el hemograma completo presenta hemoglobina de 125 g/L, volumen corpuscular medio, 90 fl (80-99; 1fL=1 μm3), plaquetas 54×109/L (150-400), leucocitos 6,3×109/L (4-11), y neutrófilos 4,8×109/L (2-7.5). El extendido de sangre periférica confirma la trombocitopenia con normalidad del resto de las células.
¿Cuál debería ser la investigación siguiente?
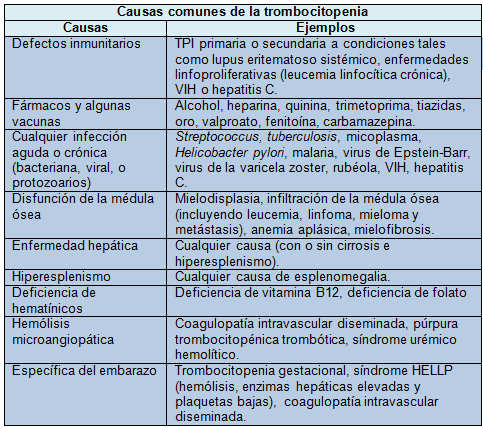
La trombocitopenia puede ser el resultado de la producción alterada de las plaquetas (por ej., por disfunción medular), de su mayor destrucción (inmune o no inmune), de su distribución anormal o, de una combinación de estos factores.
Si se detecta trombocitopenia aislada en forma incidental en un paciente asintomático que no está bajo tratamiento farmacológico importante y su extendido de sangre periférica es normal, comúnmente se trata de una trombocitopenia inmune (TPI). No hay datos precisos sobre la frecuencia relativa de las diferentes causas de trombocitopenia, aunque en la actualidad hay un registro internacional de adultos y niños.
La TPI es un trastorno adquirido caracterizado por trombocitopenia aislada <100×109/L, provocada por una mayor destrucción plaquetaria y el deterioro de su formación. En el mundo desarrollado, se registran anualmente 6/100.000 casos incidentales de TPI crónica en adultos, con igual proporción en ambos sexos, aunque es más común en las mujeres de 30 a 60 años.
En los niños, la incidencia estimada es de 2-6/100.000 casos/año. Es un diagnóstico de exclusión, sin pruebas específicas que ayuden al diagnóstico definitivo. La TPI puede ser primaria o secundaria a otras condiciones (lupus eritematoso sistémico, trastornos linfoproliferativos, VIH y hepatitis C). Aunque la evidencia para orientar las investigaciones es limitada, recientemente se han publicado normas por consenso internacional para el manejo de la TPI primaria. El interrogatorio y el examen clínico pueden establecer la causa subyacente.
Edad
La mielodisplasia es más común en los ancianos mientras que en los jóvenes es importante hacer el diagnóstico diferencial con la trombocitopenia congénita (por ej., la anomalía de May-Hegglin y el síndrome de Bernard-Soulier). En los niños es más probable que la TPI sea más frecuentemente de carácter inmune que hereditario; puede aparecer después de una infección viral y es de corta duración; la mayoría de los niños se recupera espontáneamente. Por el contraio, en los adultos tiende a desarrollarse en forma insidiosa siguiendo una evolución crónica.
Hematomas o hemorragias
La presencia de hematomas o hemorragias indica que la trombocitopenia es “verdadera”, y deben hacerse los estudios correspondientes cuanto antes, con el fin de detectar una coagulopatía. En concreto, se debe recabar información sobre la aparición de epistaxis, hematuria, menorragia y sangrado excesivo y también sobre antecedentes que puedan evidenciar una anormalidad de la hemostasia (cirugía, extracción dental, parto). Si el antecedente es reciente (especialmente con hemogramas normales previos) se puede sospechar una causa adquirida mientras que si el antecedente es de larga data (con o sin historia familiar) es más probable que se trate de una causa hereditaria leve.
Síntomas constitucionales
La presencia de fiebre, sudores nocturnos y adelgazamiento debe ser investigada con prontitud bajo la sospecha de linfoma, infección o cáncer. Los pacientes con TPI suelen sentirse bien sin experimentar síntomas específicos.
Infección y antecedentes inmunológicos
En ocasiones, la trombocitopenia es la primera manifestación de infección VIH o hepatitis C en pacientes que por lo demás están bien; es importante evaluar los factores de riesgo y no desestimar el cribado.
La infección por Helicobacter pylori también ha estado asociada a la TPI y debe ser considerada en pacientes con dispepsia. La respuesta al tratamiento de erradicación es variable.
También pueden ser importantes otras infecciones agudas o crónicas recientes (por virus, bacterias o protozoarios), algunas vacunas (con virus vivos atenuados) o el antecedente de autoinmunidad (por ej., erupciones o artralgias).
Consumo de medicamentos o alcohol
Una causa potencial de trombocitopenia son todos los medicamentos iniciados recientemente (prescritos o no). Algunos (como los citotóxicos) provocan una trombocitopenia predecible, mientras que otros dan como resultado una trombocitopenia idiosincrásica.
El consumo de quinina (agua tónica) puede provocar trombocitopenia importante a través de un mecanismo mediado por la inmunidad.
Un número cada vez mayor de pacientes es dado de alta a la comunidad con tratamiento tromboprofiláctico por lo que es necesario considerar la trombocitopenia inducida por heparina en los pacientes que han comenzado ese tratamiento recientemente (<14 días); estos pacientes pueden haber tenido o no manifestaciones trombóticas. La heparina de bajo peso molecular tiene casi 10 veces menos probabilidad de producir este efecto que la heparina no fraccionada.
La ingesta excesiva de alcohol es una causa común de trombocitopenia moderada (frecuentemente con macrocitosis), a menudo con un recuento de plaquetas de 75-100×109/L.
Cáncer
El cáncer puede causar trombocitopenia a través de muchos mecanismos, entre ellos la infiltración de la médula ósea y la hemólisis microangiopática crónica.
Embarazo
El embarazo amplía el diagnóstico diferencial y debe ser tenido en cuenta en las mujeres en edad fértil. La trombocitopenia gestacional es leve (>80×109/L), común, y aparece en el tercer trimestre sin consecuencias clínicas adversas.
Sin embargo, los trastornos hipertensivos (la hemólisis de la preeclampsia y del síndrome HELLP) también pueden ocurrir en el tercer trimestre y requieren la interconsulta obstétrica urgente.
La coagulación intravascular diseminada puede precipitarse por emergencias obstétricas como el desprendimiento de placenta, la hemorragia posparto, la embolia de líquido amniótico o la sepsis.
La TPI se puede presentar en forma incidental durante el embarazo debido a que es una enfermedad que afecta con frecuencia a las mujeres de esa franja etaria.
La púrpura trombocitopénica trombótica es una afección grave e infrecuente que puede producirse en el tercer trimestre del embarazo.
Examen clínico
La detección de petequias, hematomas, mucosas sangrantes y metrorragia en el examen clínico puede ayudar a definir la gravedad de la trombocitopenia y el riesgo de hemorragia.
Las linfoadenopatías o la hepatoesplenomegalia hacen sospechar una enfermedad linfoproliferativa o autoinmune, cáncer o infección.
Las manifestaciones de una hepatopatía crónica son importantes. Aun en ausencia de hiperesplenismo, la enfermedad hepática puede causar trombocitopenia a través de muchos mecanismos, incluyendo la producción alterada de trombopoyetina.
Investigaciones en atención primaria
Ante el hallazgo incidental de trombocitopenia se debe repetir el recuento de plaquetas y realizar un extendido de sangre periférica. La comparación con resultados anteriores puede mostrar modificaciones en el tiempo. El momento del estudio, el grado de trombocitopenia, el contexto clínico y la presencia o ausencia de hemorragia orientarán las futuras investigaciones y la necesidad de la consulta al especialista.
En todos los pacientes es importante hacer un extendido de sangre periférica para confirmar si la trombocitopenia es verdadera o ficticia (agregación plaquetaria por anticuerpo EDTA o por la presencia de plaquetas gigantes que no son contadas por los analizadores automáticos).
Si hay agregación plaquetaria, el hemograma completo será más preciso si se realiza con una muestra citratada.
En la TPI, los eritrocitos y los leucocitos tienen morfología normal mientras que las plaquetas pueden ser grandes pero de aspecto normal.
Otras anormalidades en el extendido de sangre periférica pueden señalar la causa subyacente de la trombocitopenia. Los signos de otras condiciones son: displasia (en la mielodisplasia), células anormales circulantes (como los linfoblastos) y fragmentos de eritrocitos (coagulopatía intravascular diseminada o púrpura trombocitopénica trombótica). Estos hallazgos deben motivar la consulta con el hematólogo para excluir el diagnóstico potencialmente fatal de púrpura trombocitopénica trombótica. Esta enfermedad requiere una plasmaféresis inmediata. Otras manifestaciones clínicas que la caracterizan (síntomas neurológicos, fiebre y disfunción renal) no siempre están presentes.
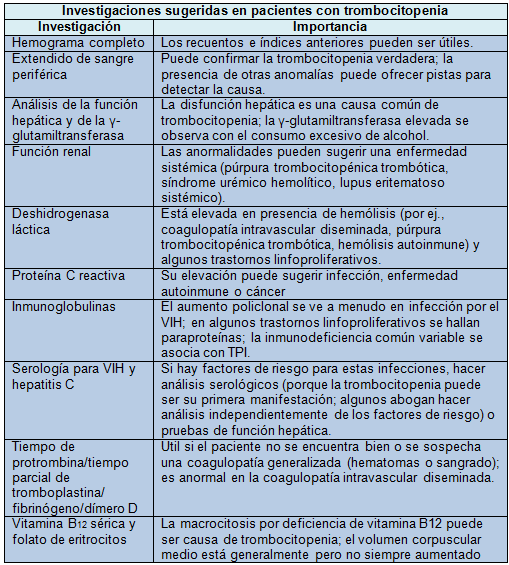
Los pacientes con trombocitopenia aislada (<100-150×109/L plaquetas) sin manifestaciones típicas (linfoadenopatías o fiebre) no requieren la consulta especializada, particularmente si el recuento se mantiene estable.
En atención primaria es conveniente hacer hemogramas periódicos de control para confirmar que el recuento de plaquetas no sigue disminuyendo o aparece otra alteración. Por ejemplo, en ciertas ocasiones, la trombocitopenia aislada sin blastos circulantes en sangre periférica es la presentación inicial de la leucemia aguda.
Si otro hemograma realizado 6 semanas después del hemograma de control no muestra modificaciones se puede continuar el seguimiento periódico durante varios meses. Los pacientes tienen que estar advertidos de que deben consultar ante la aparición de síntomas nuevos como hematomas o sangrado.
Las indicaciones de derivación urgente son:
• La tTrombocitopenia grave (20×109/L).
• La hHemorragia grave.
• Presencia de eritrocitos fragmentados o blastos en el extendido de sangre periférica.
La derivación también está indicada si el paciente tiene síntomas constitucionales, hematomas, hemorragias menores o anormalidades en el examen físico (adenopatías o esplenomegalia) o el extendido de sangre (displasia).
Si el recuento de plaquetas es <100×109/L o si el paciente también tiene anemia, neutropenia u otras alteraciones del hemograma como macrocitocis es conveniente la derivación o la consulta hematológica. Muchas de estas situaciones pueden ser consultadas sin derivar al paciente al hospital para una revisación formal.
En los pacientes >60 años y aquellos con síntomas sistémicos o signos sugestivos de cáncer hematológico, las guías por consenso recomiendan hacer un medulograma (después de la derivación) sobre todo para descartar la displasia.
Evolución de la paciente del caso clínico
Luego de la derivación al hematólogo y un período de observación cuidadosa, el recuento de plaquetas de la paciente descendió más (<30×109/L). Los estudios posteriores confirmaron la presencia de megacariocitos sin anormalidades morfológicas, lo que sustenta el diagnóstico de TPI.
La decisión de comenzar el tratamiento debe contemplar el riesgo de sangrado del paciente versus los efectos colaterales del tratamiento. El riesgo de hemorragia está influenciado no solo por el recuento de plaquetas sino también por la edad y por las comorbilidades como la disfunción hepática y renal.
Un recuento de plaquetas >30×109/L raramente requiere tratamiento si no hay hemorragia, trauma, cirugía o tratamiento anticoagulante indicado.
Si el recuento de plaquetas es <50×109/L, es necesario evitar los agentes antiplaquetarios como la aspirina y los antiinflamatorios no esteroides, siempre que sea posible.
Si se decide hacer tratamiento de la TPI (como en este caso), la primera opción es la administración de inmunosupresores, comenzando comúnmente con corticosteroides.
El ácido tranexámico puede ser útil para el manejo de la hemorragia de las mucosas pero debe evitarse cuando hay hematuria debido al riesgo de retención del coágulo.
Al comienzo, la paciente respondió al tratamiento esteroide pero tuvo varias recaídas al suspender el medicamento.
Las opciones terapéuticas de segunda línea son el rituximab—el cual todavía no ha sido aprobado para la TPI aunque su eficacia ha sido comprobada— y, la esplenectomía laparoscópica, para la remisión a largo plazo.
Otros agentes cuya eficacia ha sido probada en estudios controlados aleatorizados son los agonistas de los receptores de trombopoyetina, el romiplostim o el eltrombopag, aunque su costo es elevado. El romiplostim está aprobado por NICE (National Institute for Health and Clinical Excellence) para los pacientes con síntomas graves y refractarios al tratamiento clásico.
FUENTE INTRAMED
No hay comentarios:
Publicar un comentario