Factores modificables en la progresión a la demencia
Las revisiones y metaanálisis son útiles cuando la información de la que
se dispone no da pie a una conclusión clara por falta de potencia de
los datos. Serían por tanto, estudios de los estudios publicados hasta
la fecha y que cumplen unos criterios de inclusión. En este caso, el
tema que preocupa tiene que ver con los factores modificables que
incrementan el riesgo de progresar de un trastorno cognitivo leve (TCL) a
la demencia.
Para
ello se buscó en bases de datos electrónicas estudios longitudinales
que evaluaran los factores de riesgo modificables de la incidencia de
demencia tras presentar un TCL.
Se encontraron 76 artículos al respecto (62 estudios que se
incluyeron en el análisis) hasta mayo del 2013, de los que 17 eran
estudios epidemiológicos y 45 clínicos.
Según lo analizado, la diabetes (DM) se asoció con un incremento del
riesgo de conversión de algún tipo no amnésico de TCL a cualquier tipo
de demencia, “pooled odds ratio [OR]” 1,65 (IC 95% 1,12 – 2,43). En
este aspecto el síndrome metabólico y la prediabetes (PREDM) serían
predictores de cualquier causa de demencia en personas con cualquier
tipo de TCL. Siendo el riesgo del paciente con DM tratado frente al no
tratado más bajo (un estudio), lo que sugeriría que este riesgo en los
DM puede ser modificado.
La dieta mediterránea disminuye el riesgo de conversión a la enfermedad tipo Alzheimer.
La presencia de sintomatología neuro-psiquiatrica, OR, 3,11 (IC 95%
1,38 – 7,02), del mismo modo que los bajos niveles de folato, predice la
conversión a algún tipo de TCL y de cualquier causa de demencia. No,
sin embargo, al contrario de lo que se cree, el nivel educacional.
La sintomatología depresiva predice también la conversión a algún
tipo de TCL a cualquier tipo de demencia en estudios epidemiológicos,
pero no en los estudios clínicos.
El consumo alto del alcohol predice también la conversión de TCL a demencia.
Sin embargo, la hipertensión, la hipercolesteronemia, los niveles de
homocisteína, el tabaquismo, el consumo moderado del alcohol, y el nivel
educacional no serían predictores de conversión entre TCL y demencia.
Concluyen que la DM incrementa el riesgo de conversión del TCL a la
demencia. Otros factores pronósticos serían la PREDM, el síndrome
metabólico, sintomatología neuropsiquiátrica, y una baja ingesta de
folatos.
La intervención dietética (baja en carne y productos lácteos y alta
en pescado, frutas y vegetales) y aquella que pudiera hacerse sobre la
sintomatología neuro-psiquiátrica, incluida la depresión, serían
efectivas para disminuir la incidencia de demencia.
Con todo, no hemos de olvidar que asociación estadística no significa causalidad y que queda mucho por investigar al respecto.
Cooper C1,
Sommerlad A, Lyketsos CG, Livingston G. Modifiable predictors of
dementia in mild cognitive impairment: a systematic review and
meta-analysis. Am J Psychiatry. 2015 Apr 1;172(4):323-34. doi:
10.1176/appi.ajp.2014.14070878. Epub 2015 Feb 20.
miércoles, 29 de abril de 2015
Médico Crítico. Los primeros pasos de la lxs médicxs con la industria farmacéutica: consejos de quienes ya dieron esos pasos
by pkuczy
Durante la carrera de medicina te pasaste rotaciones enteras esquivando a los representantes de la industria farmacéutica, intentaste pillar por banda todo lo que te llegaba sobre formación médica independiente, leíste nuestras entradas sobre las relaciones entre lxs médicxs y la industria farmacéutica e incluso compartiste con algunxs colegas de facultad algunos párrafos como estos:
Desde un primer momento dije a los representantes de la industria que no les iba a recibir, les explique mis motivos y lo cierto es que desde el primer mes disminuyeron notablemente los intentos por mostrarme su publici... información. De esta negativa al contacto he hecho mi bandera que he tenido la oportunidad de exponer y debatir allá por donde he ido (centro de salud, hospital, centros de especialidades...).
Este camino en busca de la independencia como principio rector de mi formación me habrá llevado, seguramente, a perderme comidas en restaurantes de postín (también llamadas "simposio de actualización de noséqué) y semanas en la play...en congresos científicos que, siendo sinceros, no me interesaban lo más mínimo. A cambio, es este camino el que me ha llevado a millones de fuente de formación e información que no dependen de tener que sonreír a nadie.
Hiciste el MIR, elegiste una plaza y, cuando te tocaba enfrentarte al comienzo de una especialidad y al ejercicio de la medicina como médicx, no solo como estudiante, te diste cuenta de que "uy, sí, todo esto muy bien, pero... ¿de verdad voy a tener la capacidad para formarme sin mantener relaciones de compadreo con la industria farmacéutica?"... hoy desempolvamos nuestra microvocación de servicio público para explicitar en 10 puntos algunos aspectos que pueden serte de ayuda a la hora de cómo encarar en el día a día tus relaciones con la industria ahora que has dejado de ser "el pardillo del estudiante" para pasar a ser "el residente pardillo" (no creas que la evolución ha dado para mucho más):
1. Sí, se puede. Nuestro colega Miguel (@mldelpueyo) preparó y publicó una maravillosa sesión (enlace aquí) donde recopila un montón de fuentes de información independientes. Ojéalas, hojéalas y hazte tu entorno personal de aprendizaje... picotea y comparte.
2. Siempre es más sencillo construir una postura desde el principio que romper unas relaciones diseñadas para hacerte cada vez más dependiente. Siempre hemos creído que lxs compañerxs que tras años de relación con la industria farmacéutica se planteaban romper esos lazos y labrarse una formación y práctica clínica independientes merecían muchísima más admiración que la que merecíamos lxs que desde un inicio tomamos ciertas posturas. No se trata de ir contándole al primero que conozcas que tú has decidido tal o cual, pero es mucho más sencillo si desde el principio vas construyendo una manera normal de interaccionar con este tema que se salga de estridencias y contradicciones que te puedan hacer sentir incómodx.
3. Determinadas estrategias para explicar por qué haces lo que haces acaban resultando contraproducentes. Si dejas de relacionarte con la industria o autofinanciarte porque crees que es lo mejor o porque crees que es lo mejor para tus pacientes, no tiene sentido que lo hagas desde el desdén a tus compañeros o desde hacer identidad de esas diferencias. En vez de demostrar que existen formas distintas de formarse más allá del discurso hegemónico y crear un espacio de cuestionamiento de lo establecido, contribuyes a crear una espiral de competitividad que no será corrupta, pero es igual de tóxica.
4. El vegetariano que se comió un filete. En el libro "Eating animals" el autor comentaba que él era vegetariano pero a veces comía algo de carne o pescado, de la misma manera que tenía amigxs que eran generosxs pero a veces cometían actos egoístas... no hay característica del ser humano -por lo general- que tenga porqué mantenerse perpetuamente. Aplicado a nuestro entorno, uno tiene que saber dónde está, cuál es su lugar en su lugar de trabajo y cuáles son sus principios y valores; a partir de ahí, la postura que uno tome acerca de no mantener relaciones comerciales con la industria farmacéutica no tiene porqué verse afectada por el hecho de acudir un día a una charla-eventoculinario organizado por una farmacéutica o empresa de dispositivos sanitarios. No te fustigues y sé crítico contigo mismo pero sin que la crítica sea una losa en el pecho.
5. Prepara tu argumentario. Si vas a empezar una rotación y cuando viene un representante tú no te muestras entusiasmado por ir a escuchar sus bolis y recibir sus anuncios lxs médicxs adjuntxs con lxs que estés puede que te pregunten del porqué de tu actitud. La mejor forma de aclarar la postura de unx mismo sobre un tema es preguntarse cómo se lo explicaría a lxs demás... Este texto que escribimos en APXII puede ayudarte a encontrar algunos argumentos más o menos esquematizados, pero probablemente seas tú quien deba organizarse su cabeza para poder explicarle a la gente por qué haces algo que se sale un poco de la tónica general de lo que hacen tus compañerxs.
6. Te preguntarás (y, sobre todo, te preguntarán) mil veces cómo vas a formarte si no te pagan noséqué congreso de la Sociedad Española de XXXXXlogía. Si lo que te preocupa es la formación, tranquilx, los congresos, generalmente, solo son nichos de socialización, y eso se puede conseguir infinitamente mejor en cualquier lugar que no cueste 500€ cada inscripción; si lo que te preocupa es que no vayas a conseguir puntos para la bolsa de trabajo, puedes estar aún más tranquilx: las bolsas de trabajo cada vez sirven para menos y, sobre todo, puedes conseguir esos puntos con actividades formativas que sean mucho más provechosas -tres congresos de esos son el importe de algún máster o experto-. Algún pero a esto podríamos encontrar en alguna especialidad quirúrgica, donde algunas empresas farmacéuticas monopolizan las plazas de algunos cursos; afortunadamente cada vez son más las Comunidades Autónomas y Sociedades Científicas que van organizando cursos de este tipo. Como aquí no vamos a darle a nadie soluciones mágicas, no vamos a ir más allá, solo decir que las respuestas del tipo "no me queda más opción" no suelen ser la correcta y esconden pensamientos autocomplacientes que son tan legítimos como falaces.
7. Las exigencias de ir a contracorriente. Las posturas contrarias al establecimiento de relaciones comerciales entre la industria farmacéutica y lxs profesionales sanitarios (aún) no son la tónica habitual. Cuando estas posturas se toman siendo médicx residente, en muchas ocasiones se pone en duda el interés profesional (igual que el mítico "si no te quedas después de la guardia es que no tienes interés por aprender") o la capacidad de aprendizaje... probablemente por eso mismo el nivel de exigencia profesional sea mayor. No solo tendrás que demostrar que puedes rendir lo mismo que cualquier otrx residente, sino que, además, tendrás de probar que no incurres en fallos que otros pueden permitirse porque siempre podrán ser achacados a que "claro, como vas de independiente".
8. Los argumentos del tipo "pues en mi época la industria sí que...." o "si a mí con tu edad se me hubiera ocurrido actuar como tú" podéis decir que se los metan en el mismo lugar donde fueron engendrados (sí, la basura).
9. Por donde tú has pasado ya lo ha hecho mucha otra gente antes. La gente de farmacriticxs o nogracias no son más que dos ejemplos de que en todo momento se construye sobre un terreno ya abonado. No tengas miedo a decir qué piensas, pero piensa lo que vas a decir (y cómo, por favor, piensa cómo, que la inmediatez de las comunicaciones actuales parece que en ocasiones elimina cierta reflexión al respecto de las formas). Tener ideas propias (incluso si esas ideas son una defensa a ultranza del statu quo de relaciones con la industria) ayuda a forjar una independencia que puede tener su expresión en otros aspectos de tu actividad profesional.
y 10. Los principios no suelen ser una guía práctica, pero ayudan a recordar cuáles son las directrices del camino...
martes, 28 de abril de 2015
Interrumpir estatinas es seguro y puede estar asociado a mejor calidad de vida en pacientes en cuidados paliativos.
Los beneficios de las estatinas precisan años para producirse. En
pacientes de pronóstico limitado, los riesgos de estos medicamentos
pueden superar a los beneficios.
Este estudio multicéntrico pragmático no ciego se diseñó para evaluar la seguridad, el impacto clínico y el costo de la supresión de las estatinas en pacientes de cuidados paliativos.
Se incluyeron 381 pacientes con una esperanza de vida estimada de entre 1 mes y 1 año, a tratamiento con estatinas durante 3 meses o más para la prevención primaria o secundaria de la enfermedad cardiovascular, reciente deterioro en el estado funcional y sin enfermedad cardiovascular activa reciente. Al azar se formaron 2 grupos: tratamiento con estatinas o suspensión del mismo.
La proporción de participantes que murió dentro de 60 días en el grupo con interrupción del tratamiento no fue significativamente diferente a la del grupo control (23,8% vs 20,3%; p= 0,36), su calidad de vida fue mejor y hubo un ahorro de 716 dólares por paciente. Pocos participantes experimentaron eventos cardiovasculares (13 en el grupo de interrupción frente a 11 en el grupo de continuación).
Los autores concluyen que este ensayo pragmático sugiere que interrumpir el tratamiento con estatinas es seguro y puede estar asociado a beneficios que incluyen la mejora de la calidad de vida, el uso de un menor número de medicamentos y la correspondiente reducción en los costos de los medicamentos.
Bibliografía
Kutner JS, Blatchford PJ, Taylor DH, Ritchie CS, Bull JH, Fairclough DL, Hanson LC, LeBlanc TW, Samsa GP, Wolf S, Aziz NM, Currow DC, Ferrell B, Wagner-Johnston N, Zafar SY, Cleary JF, Dev S, Goode PS, Kamal AH, Kassner C, Kvale EA, McCallum JG, Ogunseitan AB, Pantilat SZ, Portenoy RK, Prince-Paul M, Sloan JA, Swetz KM, Von Gunten CF, Abernethy AP. Safety and Benefit of Discontinuing Statin Therapy in the Setting of Advanced, Life-Limiting Illness: A Randomized Clinical Trial.JAMA Intern Med. 2015 Mar 23. [Epub ahead of print] PubMed PMID: 25798575.
Este estudio multicéntrico pragmático no ciego se diseñó para evaluar la seguridad, el impacto clínico y el costo de la supresión de las estatinas en pacientes de cuidados paliativos.
Se incluyeron 381 pacientes con una esperanza de vida estimada de entre 1 mes y 1 año, a tratamiento con estatinas durante 3 meses o más para la prevención primaria o secundaria de la enfermedad cardiovascular, reciente deterioro en el estado funcional y sin enfermedad cardiovascular activa reciente. Al azar se formaron 2 grupos: tratamiento con estatinas o suspensión del mismo.
La proporción de participantes que murió dentro de 60 días en el grupo con interrupción del tratamiento no fue significativamente diferente a la del grupo control (23,8% vs 20,3%; p= 0,36), su calidad de vida fue mejor y hubo un ahorro de 716 dólares por paciente. Pocos participantes experimentaron eventos cardiovasculares (13 en el grupo de interrupción frente a 11 en el grupo de continuación).
Los autores concluyen que este ensayo pragmático sugiere que interrumpir el tratamiento con estatinas es seguro y puede estar asociado a beneficios que incluyen la mejora de la calidad de vida, el uso de un menor número de medicamentos y la correspondiente reducción en los costos de los medicamentos.
Bibliografía
Kutner JS, Blatchford PJ, Taylor DH, Ritchie CS, Bull JH, Fairclough DL, Hanson LC, LeBlanc TW, Samsa GP, Wolf S, Aziz NM, Currow DC, Ferrell B, Wagner-Johnston N, Zafar SY, Cleary JF, Dev S, Goode PS, Kamal AH, Kassner C, Kvale EA, McCallum JG, Ogunseitan AB, Pantilat SZ, Portenoy RK, Prince-Paul M, Sloan JA, Swetz KM, Von Gunten CF, Abernethy AP. Safety and Benefit of Discontinuing Statin Therapy in the Setting of Advanced, Life-Limiting Illness: A Randomized Clinical Trial.JAMA Intern Med. 2015 Mar 23. [Epub ahead of print] PubMed PMID: 25798575.
Tratamiento farmacológico en dolor neuropático: revisión sistemática.
(25/03/2015)
El dolor neuropático es una patología habitual en las consultas de Atención Primaria y que precisa un abordaje desde el punto de vista farmacológico distinto al de otros tipos de dolor. Los autores del estudio realizan una revisión sistemática y metaanálisis de los estudios publicados. Incluyeron 229 estudios y sus conclusiones fueron:
Bibliografía
Finnerup NB, Attal N, Haroutounian S, McNicol E, Baron R, Dworkin RH, Gilron I, Haanpää M, Hansson P, Jensen TS, Kamerman PR, Lund K, Moore A, Raja SN, Rice AS, Rowbotham M, Sena E, Siddall P, Smith BH, Wallace M. Pharmacotherapy for neuropathic pain in adults: a systematic review and meta-analysis. Lancet Neurol. 2015 Jan 6. pii: S1474-4422(14)70251-0.
PubMed PMID: 25575710.
El dolor neuropático es una patología habitual en las consultas de Atención Primaria y que precisa un abordaje desde el punto de vista farmacológico distinto al de otros tipos de dolor. Los autores del estudio realizan una revisión sistemática y metaanálisis de los estudios publicados. Incluyeron 229 estudios y sus conclusiones fueron:
- Existe una fuerte recomendación para utilizar como fármacos de primera línea los antidepresivos tricíclicos, inhibidores de la recaptación de serotonina-noradrenalina, gabapentina y pregabalina.
- Existe una débil recomendación para utilizar como fármacos de segunda línea el parche de lidocaína, el parche de capsaicina o el tramadol y como tercera línea los opioides potentes.
Bibliografía
Finnerup NB, Attal N, Haroutounian S, McNicol E, Baron R, Dworkin RH, Gilron I, Haanpää M, Hansson P, Jensen TS, Kamerman PR, Lund K, Moore A, Raja SN, Rice AS, Rowbotham M, Sena E, Siddall P, Smith BH, Wallace M. Pharmacotherapy for neuropathic pain in adults: a systematic review and meta-analysis. Lancet Neurol. 2015 Jan 6. pii: S1474-4422(14)70251-0.
PubMed PMID: 25575710.
Estrategias tratamiento antibiótico en la Neumonía Adquirida en la Comunidad.
La Neumonia adquirida en la comunidad es una patología habitual tanto en
las consultas de Atención Primaria como en los Servicios de Urgencias.
Los autores de este estudio evaluan la eficacia de tres pautas de antibioticoterapia empírica a nivel hospitalario: monoterapia con B-lactámico, monoterapia con fluorquinolona o tratamiento combinado de un B-lactámico y un macrólido. Se incluyeron más de 600 pacientes adultos en cada grupo, con una media de edad de 70 años.
Las conclusiones fueron que el tratamiento con monoterapia de B-lactamico no es inferior a las otras dos estrategias de tratamiento antibiótico empírico en relación a mortalidad, complicaciones clínicas o estancia en el hospital.
Bibliografía
Postma DF, van Werkhoven CH, van Elden LJ, Thijsen SF, Hoepelman AI, Kluytmans JA, Boersma WG, Compaijen CJ, van der Wall E, Prins JM, Oosterheert JJ, Bonten MJ; CAP-START Study Group. Antibiotic treatment strategies for community-acquired pneumonia in adults. N Engl J Med. 2015 Apr 2;372(14):1312-23. PubMed PMID: 25830421.
Los autores de este estudio evaluan la eficacia de tres pautas de antibioticoterapia empírica a nivel hospitalario: monoterapia con B-lactámico, monoterapia con fluorquinolona o tratamiento combinado de un B-lactámico y un macrólido. Se incluyeron más de 600 pacientes adultos en cada grupo, con una media de edad de 70 años.
Las conclusiones fueron que el tratamiento con monoterapia de B-lactamico no es inferior a las otras dos estrategias de tratamiento antibiótico empírico en relación a mortalidad, complicaciones clínicas o estancia en el hospital.
Bibliografía
Postma DF, van Werkhoven CH, van Elden LJ, Thijsen SF, Hoepelman AI, Kluytmans JA, Boersma WG, Compaijen CJ, van der Wall E, Prins JM, Oosterheert JJ, Bonten MJ; CAP-START Study Group. Antibiotic treatment strategies for community-acquired pneumonia in adults. N Engl J Med. 2015 Apr 2;372(14):1312-23. PubMed PMID: 25830421.
AACE/ACE, Nueva Guía Diabetes, se centra en la ataneción integral al paciente.
La Asociación Americana de Endocrinólogos Clínicos y Colegio Americano de Endocrinología editan nuevas guías de práctica clínica para el
desarrollo de un plan de atención integral para la diabetes mellitus
incluye:
• La exploración debe ser considerada en los adultos que son obesos (IMC ≥30 kg / m2), y los que tienen sobrepeso (IMC de 25 kg / m2) y tienen factores de riesgo adicionales, o por 45 años o más sin otros factores de riesgo.
• Para la prediabetes, los valores de HbA1c entre 5,5% y 6,4% deben conducir a pruebas más específicas HbA1c t debe utilizarse sólo como una herramienta de detección; medición de glucosa en plasma en ayunas o una prueba de tolerancia oral a la glucosa (SOG) deben utilizarse para el diagnóstico definitivo.
• objetivos glucémicos deben ser individualizados, con el objetivo de HbA1c por debajo del 6,5% recomendado para la mayoría de los adultos no embarazadas. Esto equivale a una glucemia en ayunas de menos de 110 mg / dl, y un nivel de glucosa post-prandial 2-horas de menos de 140 mg / dL.
• AACE recomienda iniciar la terapia con metformina, un agonista del receptor GLP-1, inhibidor de la DPP-4, un inhibidor de SGLT2, o un inhibidor de a-glucosidasa para los pacientes con una HbA1c de entrada de menos de 7,5%. A TZD, sulfonilurea, o Meglitinida puede ser considerada como una terapia alternativa. Para los pacientes con niveles de HbA1c superior a 7,5%, la AACE recomienda iniciar el tratamiento con metformina (menos que esté contraindicado), además de un segundo agente.
• Para los pacientes con una HbA1c inicial superior al 9%, la terapia de insulina sola o con metformina se recomienda.
• objetivos de PA recomendados son "sobre 130/80" con ACE o ARB como el medicamento de primera elección.
http://www.familypracticenews.com/clinicaledge/diabetes
• La exploración debe ser considerada en los adultos que son obesos (IMC ≥30 kg / m2), y los que tienen sobrepeso (IMC de 25 kg / m2) y tienen factores de riesgo adicionales, o por 45 años o más sin otros factores de riesgo.
• Para la prediabetes, los valores de HbA1c entre 5,5% y 6,4% deben conducir a pruebas más específicas HbA1c t debe utilizarse sólo como una herramienta de detección; medición de glucosa en plasma en ayunas o una prueba de tolerancia oral a la glucosa (SOG) deben utilizarse para el diagnóstico definitivo.
• objetivos glucémicos deben ser individualizados, con el objetivo de HbA1c por debajo del 6,5% recomendado para la mayoría de los adultos no embarazadas. Esto equivale a una glucemia en ayunas de menos de 110 mg / dl, y un nivel de glucosa post-prandial 2-horas de menos de 140 mg / dL.
• AACE recomienda iniciar la terapia con metformina, un agonista del receptor GLP-1, inhibidor de la DPP-4, un inhibidor de SGLT2, o un inhibidor de a-glucosidasa para los pacientes con una HbA1c de entrada de menos de 7,5%. A TZD, sulfonilurea, o Meglitinida puede ser considerada como una terapia alternativa. Para los pacientes con niveles de HbA1c superior a 7,5%, la AACE recomienda iniciar el tratamiento con metformina (menos que esté contraindicado), además de un segundo agente.
• Para los pacientes con una HbA1c inicial superior al 9%, la terapia de insulina sola o con metformina se recomienda.
• objetivos de PA recomendados son "sobre 130/80" con ACE o ARB como el medicamento de primera elección.
http://www.familypracticenews.com/clinicaledge/diabetes
lunes, 27 de abril de 2015
Ética y Deontología Médica de Bizkaia . "Doctor, si solo es una firma..."
"Doctor, si solo es una firma..." Esta suele ser la entradilla de quien solicita un certificado médico de complacencia.
Son bastantes la circunstancias en las que nos es solicitado un
certificado médico para certificar algo que no se ajusta a la realidad
clínica del enfermo:
Padres que acuden al
médico para que certifiquemos el buen estado de salud de su hijo para
cumplimentar los trámites de matriculación en un centro educativo
(Colegio, Universidad...). Los padres acuden con el impreso del
certificado pero si su hijo, alegando que no puede acudir a la consulta,
no puede perder clases. En el historial que poseemos de su hijo
observamos que no hay ninguna anotación desde hace 5 años por lo que nos
negamos a cumplimentar el certificado si previamente no exploramos y
comprobamos que lo que vamos a certificar es cierto.
Quien acude solicitando
que certifiquemos que padece una dolencia (inexistente) para retrasar la
asistencia a un juicio por recomendación de su abogado.
Quienes acuden para
poder argumentar una enfermedad (inexistente) ante la agencia de viajes y
le devuelvan el dinero que adelantó para ese viaje del que ahora se
ha arrepentido de contratar.
La lista de situaciones
de este tipo podrían continuar, pero creo que son lo suficientemente
representativas para contextualizar lo que deseo reflexionar en este
post. Nuestra negativa a realizar estos certificados de complacencia nos
dejan a los médicos en situación de "vaya borde, no me ha querido hacer un pequeño favor. ¡Si total sólo es una firma! ¡Que faena me ha hecho!"
Pero lo que ha colmado
el vaso de mi enfado ha sido cuando estos días, previos a las
elecciones, he recibido en mi consulta militantes de distintos partidos
políticos con un listado de algunos de mis enfermos junto a su número de
DNI, su fecha de nacimiento y una leyenda "no puede acudir a votar por padecer...". Junto
a este listado le han entregado a mi enfermera un taco de impresos de
certificados oficiales para cumplimentarlos con los datos aportados.
Ante esta situación me planteo lo siguiente: no aportan fotocopia del
DNI, no aportan consentimiento escrito del paciente y aunque así fuera,
¿voy a entregar certificados con las patologías de mis pacientes a
cualquiera?. Compruebo el listado, y observo que algunos a quienes tenía
que certificar que no podían ir a votar, habían venido a la consulta
días antes sin ningún tipo de incapacidad. Llamo a aquellos pacientes
que considero que sí están impedidos para poder ir a votar y les comento
que deberá venir algún familiar suyo para recorrer dicho certificado.
En ningún caso se lo voy a entregar a nadie extraño salvo que venga
acompañado de su autorización escrita.
Llegado este momento me permito hacer alusión a nuestro Código de Deontología Médica:
Art.20.1.- "Cuando
proceda o el paciente lo solicita, es deber del médico proporcionar un
informe o un certificado sobre la asistencia prestada o sobre los datos
de la historia clínica. Su contenido será auténtico y veraz y será
entregado únicamente al paciente, a la persona por él autorizada o a su
represente legal".
Art.20.3.- "Están éticamente prohibidos los certificados médicos de complacencia".
Desearía que estas situaciones nos harían reflexionar a todos:
- A los médicos, para
ser escrupulosos en nuestro ejercicio profesional no solo con el
fonendoscopio o con el bisturí, sino también con el bolígrafo.
- A los pacientes, para que no exijan "estas chapuzas burocráticas" que le pondrían en una situación dificil al médico.
- A la sociedad en general, instituciones, partidos políticos... para que no induzcan a "banalizar" los actos médicos.
Os invito, en
primer lugar, a divulgar este blog a través de las redes sociales y, en
segundo lugar, a compartir con nosotros, en este Blog, situaciones
similares que hayas vivido profesionalmente.
Muchas gracias una vez más por entrar en este Blog.
Dr. Jacinto Bátiz, Presidente de la Comisión de Deontología Médica
Colegio de Médicos de Bizkaia.
sábado, 25 de abril de 2015
Sala de Lectura. (BMJ) Sobre cómo tratar el dolor de espalda y la artrosis (sin paracetamol).
Siguiendo con el BMJ, hace unos días se publicó una revisión sistemática y meta-análisis de ensayos clínicos controlados que concluía que hay evidencia de calidad que sugiere que paracetamol es ineficaz
en la reducción del dolor y la incapacidad o en la mejora de la calidad
de vida de los pacientes con lumbalgia y que ofrece beneficios
pequeños, pero clínicamente irrelevantes, en el dolor y
la incapacidad asociadas a la artrosis y cadera y rodilla. Así mismo,
hay evidencia de que los pacientes que toman paracetamol para estas
dolencias cuadruplican el riesgo de tener unos
resultados anormales en las pruebas de función hepática, aunque la
relevancia clínica de este hallazgo no está clara.
Dejamos constancia en el chuletario de esta importante investigación y, para el post de hoy, hemos resumido el editorial que comenta sus resultados que, con el título Managing back pain and osteoarthritis without paracetamol nos habla, pásmense ustedes, de un mundo sin paracetamoles. Dice así…
“Los resultados de esta investigación nos
animan a reevaluar el papel de paracetamol como analgésico clave en el
tratamiento de la artrosis y la lumbalgia. Algunos de estos resultados
no son sorprendentes. La recientemente actualizada guía del NICE de artrosis
provocó controversia cuando el borrador recomendó que no se debe tratar
de forma rutinaria con paracetamol ya que podría no ser efectivo y se
asociaba a importantes efectos adversos cuando se usaba a altas dosis,
durante largos períodos de tiempo. La versión final de la guía eliminó
dicha recomendación ya que se consideró que podría incrementar de forma
sustancial la prescripción de otros fármacos peligrosos, como AINE y
opioides.
Hay alternativas seguras y efectivas. En
los últimos 10 años se han duplicado las prescripciones de AINE tópicos
en el Reino Unido, que se pueden comprar sin receta, son tan efectivos
como las presentaciones orales y tienen menos efectos adversos. Además,
son populares entre los pacientes, quienes los prefieren cuando el
dolor está localizado, es leve y transitorio. Los AINE orales son
eficaces pero quedan limitados a tratamientos cortos en personas en los
que no estén contraindicados y estando especialmente desaconsejados en
ancianos y pacientes pluripatológicos. En cuanto a los opioides, la
evidencia que respalda su uso en artrosis y lumbalgia es limitada y
aunque en el Reino Unido aún no se ha producido el dramático incremento
de las tasas de prescripción observadas en Estados Unidos, una
disminución en la prescripción de paracetamol podría incrementar la
prescripción de opioides con la consiguiente aparición de nuevos
problemas, especialmente en los grupos de alto riesgo.
Las dudas que plantean las opciones
farmacológicas en estas patologías destacan la importancia de los
tratamientos no farmacológicos. El NICE recomienda que todos los
pacientes con artrosis reciban información escrita con recomendaciones
para mantener o incrementar la actividad física y optimizar su peso, si
es necesario. En la lumbalgia también se recomiendan el ejercicio, la
fisioterapia, la acupuntura y el apoyo psicológico. Aunque la
efectividad del ejercicio en la artrosis y el dolor de espalda está
establecida, sabemos que su incorporación y adherencia al mismo son
bajas. Los profesionales de la salud, particularmente los de atención
primaria, tienen un importante papel de apoyo para que las personas se
ejerciten. Los fisioterapias son profesionales clave para ofrecer
consejo experto y apoyar en este contexto, pero la accesibilidad a los
servicios de fisioterapia está cada vez más limitada en el NHS,
menoscabando la utilidad de un tratamiento seguro y basado en la
evidencia.
La artrosis y la lumbalgia son motivos
frecuentes de consulta, estimándose en un 10-15% de todas las atendidas
por un médico de familia. El tratamiento de estos pacientes puede
constituir un desafío, al estar emergiendo evidencia sobre la seguridad y
efectividad de los fármacos comúnmente utilizados que choca con la
práctica asistencial establecida y las guías publicadas. Cambiar la
conducta de médicos y pacientes es bastante difícil, pero los hallazgos
de Machado y col. enfatizan que ha llegado el momento de
centrar nuestra atención lejos de los medicamentos como única opción
para tratar el dolor musculo-esquelético crónico. Los tratamientos no
farmacológicos funcionan, son seguros y proporcionan beneficios más allá
del sistema músculo-esquelético. El reto para pacientes, sanitarios y
gestores es cómo asegurar el acceso, implementación y adherencia a este
abordaje centrado en el autocuidado.”
Colofón: la evidencia ha sitiado
las viejas recomendaciones que situaban a paracetamol (como tratamiento
de base) y AINE (como tratamiento coadyuvante en los períodos álgidos
de la enfermedad) como piedra angular del tratamiento
del dolor asociado a artrosis y lumbalgia y, como dice el editorial que
hemos resumido y adaptado, es el momento de replantearnos cómo abordar los síntomas de estas patologías. Llegados a este punto, caben 3 opciones: seguir como hasta ahora, dando la espalda
a sólidas investigaciones, como la que hoy nos ocupa y seguir
insistiendo con recomendaciones que no solucionan el problema y pueden
ser fuente de otros nuevos; tratar la artrosis y el dolor de espalda con
opioides, lo que supondría generalizar su uso en
el tratamiento del dolor crónico no oncológico -apuesta ciertamente
arriesgada a la vista de lo que está pasando en Estados Unidos- o resetear el abordaje terapéutico de estas enfermedades.
De las 3 opciones, la última -tal y como nos propone el editorial de hoy- nos parece la más prudente, acertada y honesta. No somos ajenos a las dificultades que tiene prescribir ejercicio físico y fisioterapia o fomentar el autocuidado en un entorno -la atención primaria- que hace años tomó atajos medicalizadores que, como se está viendo, no llevan muy lejos. Ni a la falta de orientación
de los servicios de salud hacia la promoción de medidas preventivas no
farmacológicas. Pero el tiempo pasa y la realidad (y las evidencias) apremian.
Donde haya un árbol que plantar,
plántalo tú. Donde haya un error que enmendar, enmiéndalo tú. Donde haya
un esfuerzo que todos esquivan, hazlo tú. Sé tú el que aparta la piedra
del camino, escribió en su momento Gabriela Mistral. Replantearnos el abordaje terapéutico del dolor de espalda y la artrosis no es tarea fácil. Pero podemos empezar a intentarlo hoy mismo, en nuestro centro, con nuestros pacientes, con nuestras manos…
Formas sólidas de administración oral: ¿ se pueden abrir, partir, triturar...?
Los medicamentos comercializados en España están sujetos a una serie de requisitos legales y de calidad que aseguran su eficacia y seguridad, en las condiciones de uso aprobadas. Esto incluye
el modo de empleo, vía de administración, indicación, posología, instrucciones de uso y manipulación detallados en la Ficha Técnica (FT) de cada medicamento. Se trata de un documento
oficial, aprobado por la Agencia Española de Medicamentos y Productos Sanitarios (AEMPS) o la Agencia Europea de Medicamentos (EMA) al registrar un nuevo fármaco que describe, entre
otros aspectos, las indicaciones y condiciones de uso para las que se ha investigado el medicamento en los ensayos clínicos. Por lo tanto, el uso de medicamentos bajo las condiciones descritas en
su Ficha Técnica, asegura que su eficacia, calidad y seguridad han sido evaluadas tanto por los laboratorios como por las administraciones sanitarias.
https://www.cofalava.org/Sec_PB/wf_publicacioneslst.aspx?IdMenu=1078
el modo de empleo, vía de administración, indicación, posología, instrucciones de uso y manipulación detallados en la Ficha Técnica (FT) de cada medicamento. Se trata de un documento
oficial, aprobado por la Agencia Española de Medicamentos y Productos Sanitarios (AEMPS) o la Agencia Europea de Medicamentos (EMA) al registrar un nuevo fármaco que describe, entre
otros aspectos, las indicaciones y condiciones de uso para las que se ha investigado el medicamento en los ensayos clínicos. Por lo tanto, el uso de medicamentos bajo las condiciones descritas en
su Ficha Técnica, asegura que su eficacia, calidad y seguridad han sido evaluadas tanto por los laboratorios como por las administraciones sanitarias.
https://www.cofalava.org/Sec_PB/wf_publicacioneslst.aspx?IdMenu=1078
No gracias. Medicina basada en mitos: el caso de la serotonina en la depresión.

David Healy, psiquiatra, profesor universitario, historiador de la psiquiatría y crítico contumaz de la farmacologización de su especialidad y la medicina en general (impagable su demoledor Pharmageddon) acaba de publicar un editorial en el BMJ titulado “Serotonina y depresión: El marketing de un mito”. No dice nada que no sepamos, pero una Editorial del BMJ marca tendencias.
Por su interés docente y para mejorar su difusión lo hemos traducido.
“El grupo de fármacos llamados Inhibidores de la Recaptación de la Serotonina (IRSS) surgió a finales de los 80, casi dos décadas después de que fueran conocidos. El retraso de se debió a la búsqueda de una indicación. Hasta entonces, no habían demostrado ningún posible perfil lucrativo como la obesidad o la hipertensión. Ya en 1960, la idea de que la concentración de serotonina estaba reducida en la depresión [1] había sido rechazada [2] y, en los ensayos clínicos, los IRSS habían perdido su pulso contra los antiguos antidepresivos tricíclicos como tratamiento para la depresión severa (melancolía) [3-5].
Cuando comenzaron a surgir las preocupaciones acerca de la dependencia que generaban los tranquilizantes en los primeros 80, se intentaron suplantar las benzodiazepinas por un fármaco serotoninérgico, la buspirona, etiquetado como ansiolítico no-productor de dependencia. Ésto fracasó [6]. Las lecciones a aprender fueron que los pacientes esperaban que los tranquilizantes tuvieran un efecto inmediato y que los doctores esperaban que produjeran dependencia. No fue posible desintoxicar la marca “tranquilizante”.
En vez de eso, las compañías farmacéuticas vendieron los IRSS para tratar la depresión, aún a expensas de que eran menos efectivos que los antiguos tricíclicos, publicitando la idea de que la depresión era la enfermedad de base que estaba detrás de las manifestaciones superficiales de la ansiedad. La estrategia fue un éxito extraordinario al centrarse en la idea de que los ISRR devolvían los niveles de serotonina a la normalidad, una noción que más tarde transmutó en la idea de que corregían un disbalance neuroquímico. Los antidepresivos tricíclicos no tenían una narrativa comparable.
El mito de la serotonina
En los 90, ningún académico podía vender el mensaje de la disminución de serotonina. Estaba claro que no había correlación entre la potencia de la inhibición de la recaptación de serotonina y la eficacia de los antidepresivos con ese efecto. Nadie sabía si los ISRR aumentaban o reducían los niveles de serotonina; aún no se sabe. No había ninguna evidencia de que el tratamiento corrigiese nada [7].
Sin embargo, la idea de que era necesario recuperar los niveles de serotonina se instauró entre los pacientes y las asociaciones de enfermos. La historia de la disminución de la serotonina se enraizó, de hecho, en el dominio público más que en el ámbito psicofarmacológico. La concepción serotoninérgica era parecida a la noción freudiana de líbido – difusa, amorfa, e incapaz de explorarse – una pieza prototípica de chatarra intelectual [8]. Si los investigadores usaban este lenguaje era porque hacía referencia casi simbólica a ciertas anormalidades fisiológicas que casi todos pensaban serían encontradas, tarde o temprano, en la fisiopatología de la melancolía, aunque no necesariamente en la “depresión” leve.
El mito atrapó hasta el mercado de las medicinas alternativas. Los materiales y consejos provenientes de estas medicinas alentaban a la población a comer alimentos o participar en actividades que aumentaban sus niveles de serotonina, lo que, a su vez, reforzaba la validez de usar antidepresivos [9]. El mito también capturó a psicólogos y otros profesionales, quienes aprovecharon la ocasión para intentar explicar la importancia evolutiva de la depresión en términos de función del sistema serotonínico [10]. Las revistas y los editores asumían esta idea equivocada y la ensalzaban y reproducían en libros y artículos como si fuera un hecho robusto y bien establecido científicamente, y, mientras, se vendían antidepresivos.
Por encima de todo, el mito capturó a doctores y pacientes. Para los doctores, fue un recurso que permitió una explicación fácil y rápida de la enfermedad y facilitó la comunicación con sus pacientes. Para los pacientes, la idea de corregir una anormalidad tenía una fuerza moral que superaba los recelos que algunos podían tener sobre tomar tranquilizantes, especialmente al trasmitir de forma atractiva que la aflicción no era una debilidad.
Distracción costosa
Mientras tanto se marginalizaban tratamientos menos costosos y más efectivos. El éxito de los ISRR expulsó fuera del mercado a los antiguos antidepresivos tricíclicos. Esto es un problema porque los ISRR nunca han sido capaces de demostrar eficacia en las depresiones asociadas a un alto riesgo de suicidio (melacolía). Los estados de nerviosismo que los ISRR tratan no se asocian a un mayor riesgo de suicidio [11]. La focalización en los ISRR supuso también el abandono de la búsqueda de verdaderas alteraciones biológicas relacionadas con la melancolía (como las teorías del cortisol aumentado) [12].
Dos décadas después, el número de antidepresivos prescritos por año es ligeramente superior al número de personas del mundo occidental. La mayoría de las prescripciones (nueve de cada 10) son para pacientes que se encuentran con dificultades para dejar el tratamiento; más o menos, una décima parte de la población [13,14]. A estos pacientes comúnmente se les aconseja que continúen el tratamiento precisamente porque sus dificultades para dejarlo indican que lo necesitan, igual que un paciente diabético necesita insulina.
Mientras, ciertos estudios sugieren que la ketamina, una sustancia que actúa en el sistema glutámico, es un antidepresivo más efectivo que los ISRR para la melancolía arrojando así aun más dudas a la relación entre serotonina y depresión [15-17].
La serotonina no es irrelevante. Como la noradrenalina, la dopamina y otros neurotransmisores, podemos esperar que sus niveles varíen entre individuos, y encontrar ciertas correlaciones con el temperamento y la personalidad [18]. Había indicios de un rol dimensional para la serotonina en los 70, con investigaciones que correlacionban niveles reducidos de metabólitos de la serotonina con impulsividad, lo que predisponía a actos de suicidio, agresión y alcoholismo [19]. Tal como pasó con el eclipse de la teoría del cortisol, este hilo de investigación también fue enterrado; los IRSS reducen los niveles de los metabólitos de la serotonina en algunas personas y son particularmente ineficaces en grupos de pacientes caracterizados por su impulsividad (con rasgos de personalidad límite, “borderline“) [20].
Esta historia nos obliga a reflexionar acerca de cómo la opinión de médicos y otros profesionales puede otorgar plausibilidad epidemiológica y biológica a las teorías. ¿Puede una explicación biológica y terapéutica, plausible (pero mítica), conseguir que todo el mundo margine los datos de los ensayos clínicos que muestran nula evidencia de vidas salvadas o de funciones restablecidas? ¿Pueden los datos de ensayos clínicos publicitados como efectivos permitir más fácilmente la adopción de una explicación biológica mítica? No hay estudios publicados sobre este tema.
Estas cuestiones son importantes. En otras áreas de la vida los productos que usamos, desde ordenadores hasta microondas, mejoran año a año, pero este no es el caso de las medicinas; este mismo año cualquier tratamiento podrá lograr ser un éxito en ventas a pesar de ser menos efectivo y menos seguro que los medicamentos anteriores. Las ciencias emergentes del cerebro ofrecen enormes ámbitos para desplegar cualquier cantidad de chatarra intelectual o científica [21]. Tenemos la necesidad de entender el lenguaje que usamos.
Hasta entonces, chao, y gracias por toda la serotonina.
Conflicto de intereses: He leído y entendido la política del BMJ respecto a la declaración de intereses y declaro que soy miembro fundador de RxISK, el cual trabaja para alzar la voz sobre el perfil de seguridad de los medicamentos y estoy en el comité consultivo de la Fundation of Excellence in Mental Health Care. He participado como testigo experto en casos vinculados a suicidio y violencia relacionados con los IRSS.
1 Ashcroft GW, Sharman DF. 5-Hydroxyindoles in human cerebrospinal fluids. Nature 1960;186:1050-1.
2 Ashcroft GW. The receptor enters psychiatry. In: Healy D, ed. The psychopharmacologists. Vol 3. Arnold, 2000:189-200.
3 Danish University Antidepressant Group. Citalopram: clinical effect profile in comparison with clomipramine. A controlled multicentre study. Psychopharmacology 1986;90:131-8.
4 Danish University Antidepressant Group. Paroxetine. A selective serotonin reuptake inhibitor showing better tolerance but weaker antidepressant effect than clomipramine ina controlled multicenter study. J Affective Disorders 1990;18:289-99.
5 Healy D. The antidepressant era. Harvard University Press, 1997.
6 Lader M. Psychopharmacology: clinical and social. In: Healy D, ed. The psychopharmacologists. Vol 1. Chapman and Hall, 1996:463-82.
7 Healy D. Let them eat Prozac. New York University Press, 2004.
8 Healy D. Unauthorized Freud. BMJ 1999;318:949.
9 Ross J. The mood cure. Penguin, 2002.
10 Andrews PW, Bharwani A, Lee KR, Fox M, Thomson JA. Is serotonin an upper or adowner? The evolution of the serotonergic system and its role in depression and the antidepressant response. Neurosci Biobehav Rev 2015;51:164-88.
11 Boardman A, Healy D. Modeling suicide risk in affective disorders. Eur Psychiatry 2001;16:400-5.
12 Shorter E, Fink M. Endocrine psychiatry. Oxford University Press, 2010.
13 Healy D, Aldred G. Antidepressant drug use and the risk of suicide. Int Rev Psychiatry 2005;17:163-72.
14 Spence R, Roberts A, Ariti C, Bardsley M. Focus on: antidepressant prescribing. Trends in the prescribing of antidepressants in primary care. Health Foundation, Nuffield Trust, 2014.
15 Berman RM, Capiello A, Anand A. Antidepressant effects of ketamine in depressed patients. Biol Psychiatry 2000;47:351-4.
16 Murrough JW. Ketamine as a novel antidepressant: from synapse to behavior. Clin Pharmacol Ther 2012;91:303-9.
17 Atigari OV, Healy D. Sustained antidepressant response to ketamine. BMJ Case Rep 2013. doi:10.1136/bcr-2013-200370.
18 Cloninger CR. A systematic method for clinical description and classification of personality variants: a proposal. Arch Gen Psychiatry 1987;44:573-88.
19 Linnoila M, Virkkunen M. Aggression, suicidality and serotonin. J Clin Psychiatry1992;53(suppl):46-
20 Montgomery DB, Roberts A, Green M, Bullock T, Baldwin D, Montgomery S. Lack of efficacy of fluoxetine in recurrent brief depression and suicide attempts. Eur Arch PsychClin Neurosci 1994;244:211-5.
21 Delamothe T. Very like a fish. BMJ 2011;343:d4918.
Citar ésto como: BMJ 2015;350:h1771
© BMJ Publishing Group Ltd 2015″
Traducido por Marc Casañas
miércoles, 22 de abril de 2015
postPsiquiatría. "Pasa hambre, no te muevas del sofá y la televisión, no trabajes, pero toma un antidepresivo" (Paco Martínez Granados)
Hoy queremos traer al blog un texto aparecido recientemente en una de esas páginas que siempre nos interesan: el blog Tecnoremedio, escrito por Emilio Pol Yanguas y Paco Martínez Granados,
farmacéuticos. Se trata de un escrito de este último, que nos ha
impresionado vivamente y cuya lectura recomendamos. Revela todo un
estado de cosas, por desgracia más que habitual, y ante el cual algo
habrá que plantearse hacer, porque es intolerable.
Sin más, el escrito de Paco Martínez Granados:
Si el Estado, y el Sistema Nacional de Salud tuvieran una voz, como uno de los personajes de V de Vendetta
que se llama precisamente así “la voz”, la frase con la que pongo
titulo a este artículo sonaría grave e impersonal al otro lado del
teléfono rojo. La persona que cuelga el teléfono es Violeta, una señora
que no llega a los 60 años y que acude a una Escuela Comunitaria donde
estamos atendiendo a personas en riesgo de exclusión social. Se la puede
ver llegando en un movimiento lento y con ayuda de un bastón, las
piernas hinchadas, avanza como un elefante recién salido de una jungla
espesa y absurda, lenta, en un vaivén que anuncia una carga vital fuera
de lo soportable. Llama al timbre, esboza una sonrisa, y nos da las
gracias, sencillamente, por invitarla a pasar. Llamémosla Violeta.
Violeta se desplaza hasta un despacho con una mesa y dos sillas y pide
un vaso de agua, le ha costado llegar hasta aquí. Vuelve a dar las
gracias, se coloca sus gafas que se escurren por su rostro debido al
sudor, es un gesto que repite cada cierto tiempo, apoya su bastón en la
mesa y saca una carpeta azul, estira dos gomas y las suelta
delicadamente sin hacer ruido. De la carpeta saca varios informes
grapados y meticulosamente ordenados, uno de su médica de cabecera, otro
con su medicación recién impresa por el psiquiatra a quien visitó la
tarde anterior y otro es de la trabajadora social que está cursando su
minusvalía.
Empiezo revisando el papel impreso con su medicación actual, hay
metformina (para una diabetes tipo II), hidroclorotiazida-enalapril
(para la tensión), simvastatina (colesterol), lorazepam para dormir, hay
omeprazol, paracetamol y tramadol (analgésico opioide), y ayer tarde,
tras su visita al psiquiatra, desvenlafaxina (un antidepresivo dual).
Violeta empieza su relato y disculpadme si lo narro a trompicones,
siguiendo las trazas que me dejó el recuerdo. Me respondió que sí, que
en su familia había antecedentes de muerte por eventos cardiovasculares,
y que ella misma había sufrido “dos anginas”, que seguro que
acaba como su madre, con un ataque al corazón que está sufriendo tanto;
que sí, que no se encuentra bien, que sólo quiere morirse, que
demasiados problemas la afligen, por ejemplo el dolor que no cesa,
necesita ayuda hasta para incorporarse de la cama, que lo único que le
mitiga ese sufrimiento es nadar, “es una maravilla poder flotar”, “en el agua puedo moverme libremente, y hacer ejercicio, muevo los brazos, las piernas, el dolor desaparece, ahí sí, nadando sí”.
Yo le digo que eso es magnífico, que vaya a nadar, que el ejercicio es
el mejor remedio para minimizar el riesgo cardiovascular que tanto le
preocupa, que vaya todos los días un ratito, pero me dice que no puede,
que no puede pagarse los veinte euros que le cuesta al mes, que
precisamente su médica de cabecera hizo un informe recomendando
fervientemente la natación, “también para el dolor de espalda” y
que la trabajadora social le está tramitando un bono descuento, pero que
aún con eso, le seguiría costando diez euros, y eso es imposible, “yo no puedo pagar eso, ni siquiera tengo para comer”.
Enseguida constato que en sus analíticas los niveles de glucosa,
hemoglobina glicosilada y colesterol están bien lejos del límite
superior de referencia y me vino a la cabeza eso que leí en el libro del
médico Juan Gervas de que los eventos cardiovasculares no dependían de
estos parámetros biológicos tan sonados, sino de otros bien distintos,
como la pobreza y que esta no aparece en ninguna tabla de riesgo
cardiovascular. El infarto al corazón, efectivamente, es cosa de pobres.
En ese lapsus de tiempo que dura apenas un instante vuelvo al relato de
Violeta, ahora está contándome que no come carne, ni pescado “y mira que yo he sido pescadera toda la vida” y que apenas come unas verduras que el verdulero de su barrio tiene a bien regalarle “ese hombre es un santo, sino fuera por él, ya no sé qué habría hecho”.
Dice que acude a Cáritas, pero que no siempre puede comer allí (no
entiendo muy bien por qué y decido abordar esta cuestión con más detalle
en otro momento). Que ha intentado encontrar trabajo, pero que con lo
último que le pasó, ya ha perdido la esperanza. “Ahí me mataron”- me dijo. ¿Cómo que ahí la mataron? “Pues
eso, que me pusieron un día de prueba en una pescadería, y me dijeron
que muy bien, que había sido muy simpática y que se notaba que tenía
destreza con el cuchillo, pero que lo sentía mucho que no podía cogerme,
porque estaba muy gorda y me movía muy despacio y que necesitaban a
alguien que trabajara más rápido”… “Ahí, de verdad, me mataron, ya no he vuelto a salir”.
¿Y cómo duerme?- le pregunto, y me dice que se acuesta a la una o dos de
la madrugada, que se queda en el sofá viendo la televisión hasta el
hastío porque “no me entra sueño”, y que luego se queda dando
vueltas en la cama pensando en sus problemas, que se quiere morir, que
no ha hecho nada aún porque tiene que cuidar de una pareja de ancianos
que a ella le ayudaron mucho cuando vivían en Ciudad Real “cuando lo del bar salió mal y me arruiné”,
y que ahora ha pasado el tiempo y ellos están mayores y necesitados, y
que ella tiene ahora el deber moral de ayudarles, y que lo va a seguir
haciendo hasta el final, pero que le da miedo que le acabe dando un
ataque al corazón como a su madre, y entonces qué va a ser de ellos,
quién se va a encargar de ellos.
Le pregunto por su visita al psiquiatra la tarde anterior. “Sólo hacen que darme pastillas, sólo eso, me atiborran a pastillas”.
Repaso mentalmente la información que me viene a la cabeza:
Desvenlafaxina, un inhibidor selectivo de la recaptación de serotonina y
norepinefrina, es el principal metabolito activo de venlafaxina, un
fármaco que lleva más tiempo en el mercado, y que entre otras cosas, es
conocido por su efecto tóxico cardiovascular, ya que al aumentar los
niveles de aminas (noradrenalina y dopamina) también a nivel cardiaco,
aumenta, de manera dosis-dependiente la tensión arterial, y por tanto,
el riesgo cardiovascular. Sobre los beneficios potenciales que le puede
proporcionar a Violeta tengo mis dudas (de acuerdo con una amplia y
extensa bibliografía que he leído al respecto) y además las primeras
semanas de tratamiento provoca una sintomatología ansiosa que muchos no
toleran. Venlafaxina, junto con paroxetina son los antidepresivos de
segunda generación que inducen los síndromes de abstinencia más graves
(debido a su corta vida plasmática), lo que hace que muchos desarrollen
un temor atronador a dejarlos. Un último dato que me viene a la cabeza
en ese momento: recuerdo que venlafaxina era el antidepresivo de segunda
generación con más abandonos de tratamiento por intolerancia, en los
ensayos clínicos. A todo esto el nuevo fármaco cuesta 23 euros al mes,
que lo financia el Sistema Nacional de Salud. Nunca antes Violeta había
tomado antidepresivos. No lo entiendo, porque venlafaxina no es un
antidepresivo de primera elección según las guías clínicas, entre otras
cosas por los inconvenientes que acabo de exponer. Más bien se suele
reservar para estados depresivos refractarios, como última opción.
Violeta me mira, le pregunto si alguien le está midiendo la tensión
arterial de vez en cuando, y me dice que no, que hace años que no se la
toma, “qué más da, yo sólo quiero comer y que me den un bono para entrar a la piscina municipal”. Recuerdo otra frase: “seguro que aquí sí que me vais a ayudar”.
Y lo cierto es que no estoy seguro de eso. No cabe duda que lo vamos a
intentar, llamaré a la trabajadora social y me coordinaré con ella a ver
si podemos conseguirle el bono para la piscina, también hablaré con la
farmacia de su barrio a ver si le toman la tensión sin cobrarle y así
podremos saber si el antidepresivo se la está aumentando, también
trataré de coordinarme con una despensa de alimentos, y con alguna
asociación que sé que está trabajando haciendo recanalizar los alimentos
que los supermercados tiran a la basura por defectos, o porque van a
caducar pronto (en el estado español se tiran cada año 7,7 millones de
toneladas de comida en buen estado según leí hace poco) y los rescatan
para los que no tienen qué comer. Hay lógicas que son contundentes. Y
otras no. Rescatar alimentos en buen estado de la basura para dárselos a
los que no pueden comprarla es contundente. Darle un antidepresivo y
encima con este perfil farmacológico a Violeta no lo es.
Me pregunto si no hubiera sido más terapéutico que la voz al otro lado
del teléfono rojo hubiera sonado cálida y humana, emanando dignidad y le
hubiera dejado de dar un cheque de 23 euros al mes al fabricante del
antidepresivo para dárselo a Violeta para que pudiera así pagar su bono
en la piscina municipal y aún le habrían sobrado 13 euros para comprar
pescado para tres días. Tampoco hubiera estado mal que le hubiera dado
el trabajo, aunque fuera lenta, pero Michael Ende estaba en lo cierto
cuando escribió Momo, los hombres grises han robado el tiempo, y
con él han dejado un color cenizo en el rostro de sus reos que ya no se
paran a hablar, ni a hacer bien su trabajo, como Beppo el Barrendero,
que barría cada baldosa con amor, sin contar el tiempo ni cuantas
baldosas barría. No nos tomamos el tiempo para hablar, ni para pensar,
ni para hacer las cosas con amor, tan sólo para recetar y dispensar
pastillas, cuantas más mejor, y en el menor tiempo posible.
Paco Martínez Granados
La entrada original la pueden leer aquí.
martes, 21 de abril de 2015
Docencia Alto Palancia. Osteoporosis.
Llevamos años asistiendo a un boom de la osteoporosis, un factor de
riesgo de fractura pero no una enfermedad, que ha llevado durante una
amplia época a sobrediagnósticos, sobretratamientos e inadecuación de
tratamientos, no siempre libres de conflictos de interés.
Hemos estado embarcados en un vaivén de prescripción dirigida por las distintas guías, consensos, presiones y por las alertas de efectos adversos graves de muchas de las terapias farmacológicas utilizadas. Alertas que, en numerosas ocasiones, han hecho inclinar la balanza del riesgo-inconvenientes/benefio- ventajas hacia el riesgo y los inconvenientes, quedando en una situación de perplejidad ante el arsenal terapéutico para el manejo de este factor de riesgo para la salud.
Por lo que, actualmente, una frecuente duda que se suscita en consulta es si tratar o no tratar la osteoporosis postmenopaúsica. Y, si hay que hacerlo a quién y con qué o cómo.
Sobre todo teniendo en cuenta que los efectos adversos graves como las fracturas patológicas por bifosfonatos están infravalorados por infradiagnóstico e infranotificación de reacciones adversas.
Véase enlace del cadime sobre ello.
http://www.cadime.es/docs/bta/CADIME_BTA2010_26_2.pdf
o del Boletín de Farmacovigilancia de la Comunidad Valenciana nº 83
http://www.san.gva.es/web/dgfps/boletin-de-farmacovigilancia
http://www.hemosleido.es/2013/
Hemos tenido la oportunidad de leer "el Documento de Consenso para el Diagnóstico y Tratamiento de la Osteoporosis postmenopaúsica" de Osakidetza.
http://www.sefh.es/fichadjuntos/ConsensoOsteoporosis_2015_es.pdf
que lo comentan en " Sala de Lectura del Blog del rincón de sisifo" y que nos ha resultado de ayuda e interés
http://elrincondesisifo.es/2015/02/26/osakidetza-consenso-para-el-diagnostico-y-tratamiento-de-la-osteoporosis-postmenopausica/
Hemos estado embarcados en un vaivén de prescripción dirigida por las distintas guías, consensos, presiones y por las alertas de efectos adversos graves de muchas de las terapias farmacológicas utilizadas. Alertas que, en numerosas ocasiones, han hecho inclinar la balanza del riesgo-inconvenientes/benefio- ventajas hacia el riesgo y los inconvenientes, quedando en una situación de perplejidad ante el arsenal terapéutico para el manejo de este factor de riesgo para la salud.
Por lo que, actualmente, una frecuente duda que se suscita en consulta es si tratar o no tratar la osteoporosis postmenopaúsica. Y, si hay que hacerlo a quién y con qué o cómo.
Sobre todo teniendo en cuenta que los efectos adversos graves como las fracturas patológicas por bifosfonatos están infravalorados por infradiagnóstico e infranotificación de reacciones adversas.
Véase enlace del cadime sobre ello.
http://www.cadime.es/docs/bta/CADIME_BTA2010_26_2.pdf
o del Boletín de Farmacovigilancia de la Comunidad Valenciana nº 83
http://www.san.gva.es/web/dgfps/boletin-de-farmacovigilancia
http://www.hemosleido.es/2013/
Hemos tenido la oportunidad de leer "el Documento de Consenso para el Diagnóstico y Tratamiento de la Osteoporosis postmenopaúsica" de Osakidetza.
http://www.sefh.es/fichadjuntos/ConsensoOsteoporosis_2015_es.pdf
que lo comentan en " Sala de Lectura del Blog del rincón de sisifo" y que nos ha resultado de ayuda e interés
http://elrincondesisifo.es/2015/02/26/osakidetza-consenso-para-el-diagnostico-y-tratamiento-de-la-osteoporosis-postmenopausica/
Docencia en Algemesí. Resistencias a Antibióticos y Boletín de Información Microbiológica
El martes pasado tuvimos sesión clínica sobre enfermedades infecciosas: uso racional del antibiótico, BIMCA y resistencias antibióticas. Participaron tres ponentes: la Dra. Blanca Folch, médica de familia y referente de enfermedades infecciosas en nuestra zona básica, y dos microbiólog@s, el Dr. Javier Colomina y la Dra. María Borras. Os dejamos sus ponencias:
Empezamos con la introducción de Blanca sobre sobre uso racional del antibiótico:
Posteriormente Javier Colomina nos presentó el BIMCA, boletín de edición bianual con información local sobre resistencias antimicrobianas. Un instrumento muy, muy útil en nuestro día a día (en cuanto nos pasen el último lo colgaremos en pdf para que podáis consultarlo cuando lo necesitéis):
las resistencias antimicrobianas:
Posteriormente Javier Colomina nos presentó el BIMCA, boletín de edición bianual con información local sobre resistencias antimicrobianas. Un instrumento muy, muy útil en nuestro día a día (en cuanto nos pasen el último lo colgaremos en pdf para que podáis consultarlo cuando lo necesitéis):
Boletín de Información Microbiológica y Consumo de Antibióticos (BIMCA) (por Javier Colomina) from aneronda
Y por último María, nos paseó gráficamente el laboratorio y, entre placas de Petri, nos ilustró sobrelas resistencias antimicrobianas:
jueves, 16 de abril de 2015
Aduyán. Sesión del 16 de abril de 2015: Otoscopia
La otoscopia en una maniobra exploratoria que consiste en la inspección del conducto auditivo externo y de la membrana timpánica. Constituye una práctica importante ya que no perjudica al paciente en ningún aspecto, es relativamente fácil de llevar a cabo y, tan sólo en unos minutos, podemos dar con la patología que buscamos.
martes, 14 de abril de 2015
Cosas del PAC: Guía de Algoritmos en Pediatría de Atención Primaria
 |
| La imagen es de aquí |
Agora Docente. Tirotoxicosis inducida por Amiodarona
En muchas ocasiones, he tenido la duda de como actuar en el caso de pacientes que toman Amiodarona
y que en un momento determinado presentan alguna alteración de la
función tiroidea, sea por defecto (hipotiroidismo) o por exceso de
función de la glándula tiroidea (hipertiroidismo), por lo que he
decidido compartir esta revisión con vosotros.
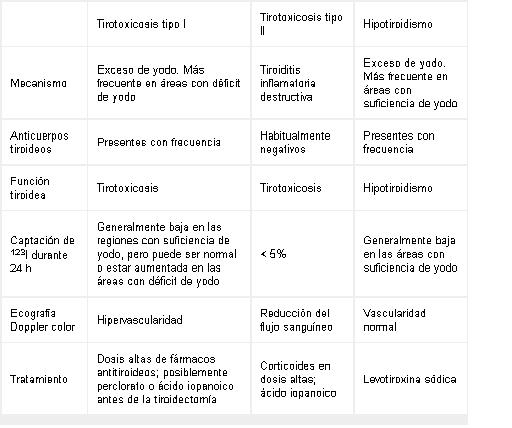
El hipertiroidismo es un
trastorno funcional debido a un exceso de producción de hormonas
tiroideas por la glándula tiroides. El término «tirotoxicosis»
se emplea para describir el cuadro clínico resultante de la presencia
de hormona tiroidea en exceso, tenga su origen o no en la glándula
tiroidea.
El tiroides sintetiza y libera
dos hormonas principales: tiroxina (T4) y triyodotironina (T3). La T4
es una prehormona y está presente en concentraciones mayores que la T3;
la T3 es biológicamente activa al actuar con receptores nucleares
específicos presentes en casi todos los tejidos.
La secreción de T4 y T3 es
regulada por la tirotropina hipofisaria (TSH). A su vez, la TSH es
controlada por feedback negativo por las hormonas tiroideas. La hormona
no unida o libre es la que está disponible para la captación por las
células e interacciona con los receptores nucleares. La
hormona unida representa la hormona circulante almacenada que no está
disponible de forma inmediata para la captación por las células.
Algunos medicamentos y
enfermedades pueden alterar las concentraciones de las proteínas de
unión o la interacción de la unión de estas proteínas con T4 o T3, y la
medición de hormona total y libre puede no ser concordante. Por lo
tanto, es necesario estimar la concentración de hormona libre.
El hipertiroidismo clínico
consiste en una TSH baja y una alta concentración de T4 y T3 libres. La
mayoría de los pacientes con hipertiroidismo clínico causado por
enfermedad de Graves o bocio nodular tienen incrementos mayores de T3
sérico que de T4 sérico, debido a un desproporcionado aumento de la
secreción tiroidea de T3 y al incremento de la conversión extratiroidea
de T4 a T3. Puede ocurrir en el inicio de un hipertiroidismo con pocos
síntomas, que se obtengan valores altos de T3 libre, con T4 normal.
El hipertiroidismo subclínico se define como concentraciones normales de T4 y T3 con TSH disminuida y es un diagnóstico de laboratorio.
La amiodarona, un fármaco
antiarrítmico benzofuránico rico en yodo, causa disfunción tiroidea en
un 15-20% de los pacientes tratados, y ello conduce a hipotiroidismo o
tirotoxicosis. El hipotiroidismo inducido por amiodarona se debe a la
inhibición persistente de la función de la glándula tiroides inducida
por el yodo y es más prevalente en los pacientes con autoinmunidad
tiroidea preexistente. El tratamiento del hipotiroidismo inducido por
amidarona se realiza con sustitución de T4 (Levotiroxina).
En una revisión sistemática realizada por Fisterra , aconsejan:
1- Si hay
anticuerpos antitiroideos, se debería tratar inmediatamente con tiroxina
porque es muy probable que estos pacientes desarrollen un
hipotiroidismo franco.
2- A los que
no tienen anticuerpos pero sí síntomas atribuibles a hipotiroidismo se
les debería hacer una prueba con tiroxina durante tres meses y valorar
su mejoría sintomática.
3- Si
no tienen anticuerpos ni síntomas, hacer un seguimiento a intervalos
frecuentes (idealmente a las seis semanas, luego cada tres meses), pues
algunos pacientes van a desarrollar un hipotiroidismo franco.
En todos los casos, y
suponiendo que usemos la Amiodarona para el control de la frecuencia
cardíaca o para prevenir recurrencias en el caso de una Fibrilación
auricular, plantearse la sustitución de la Amiodarona por otros fármacos
tan eficaces como los beta-bloqueantes, los calcio-antagonistas no
dipirimidímicos o la digoxina.
A menudo son necesarias dosis
altas de T4, ya que la amiodarona reduce la actividad de desyodasa, lo
que causa disminución de la conversión de T4 a la forma activa, T3.
La tirotoxicosis inducida por amiodarona
(TIA) se manifiesta en dos formas: TIA tipo 1 o hipertiroidismo
inducido por yodo y TIA tipo 2 o tiroiditis destructiva. La TIA tipo 1
da lugar a la síntesis y liberación de un exceso de hormona tiroidea,
mientras que la TIA tipo 2 causa la liberación de la hormona tiroidea
preformada por parte de la glándula tiroides inflamada. Diferenciar las
dos formas y el tratamiento de la TIA pueden resultar difíciles.
La decisión de retirar la
amiodarona para ajustar la tirotoxicosis debe ser individual, y ha de
basarse en la presencia o no de tratamiento alternativo eficaz para la
arritmia , al no haber beneficio inmediato con la retirada y que los
síntomas pueden empeorar debido al efecto bloqueante de la amiodarona
La TIA tipo 1 se trata con fármacos antitiroideos (metamizol).
La TIA tipo 2 se trata con glucocorticoides.
Podemos asociar ambos
tratamientos en aquellos pacientes que no responden al tratamiento
inicial y en aquellos que no se puede determinar el tipo. En aquellos
pacientes no respondedores, se aconseja realizar tiroidectomía.
Deben realizarse pruebas
basales de la función tiroidea y determinaciones de anticuerpos contra
la peroxidasa tiroidea antes de iniciar el tratamiento con amiodarona, y
debe efectuarse seguimiento de la función tiroidea cada 6 meses
mientras se mantenga dicho tratamiento
Rev Esp Cardiol. 2011;64:22031 Vol. 64 Núm.03 DOI: 10.1016/j.recesp.2010.10.015Hipertiroidismo (AMF 2013) Los principales problemas de salud
http://www.Fisterra.com
Sesión bibliográfica: puntos clave, cómo hacer una sesión bibliográfica?
Os dejo aquí colgada la sesión que he presentado hoy en el centro.
Espero que os sea de utilidad para las próximas sesiones bibliográficas que realizaremos.
Sesión Lectura crítica (Abril 2015) – II
https://rafalafena.wordpress.com/2015/04/14/sesion-bibliografica-puntos-clave-como-hacer-una-sesion-bibliografica/
Espero que os sea de utilidad para las próximas sesiones bibliográficas que realizaremos.
Sesión Lectura crítica (Abril 2015) – II
https://rafalafena.wordpress.com/2015/04/14/sesion-bibliografica-puntos-clave-como-hacer-una-sesion-bibliografica/
Viletanos. Enfermedades autoinmunes.
Joan Frances Jofre Vidal
(R1 Medicina Interna) realizó durante el mes de marzo su rotación
externa en nuestro Centro de Salud. Para finalizarla, quiso presentarnos
la sesión de enfermedades autoinmunes. Artritis Reumatoide, Vasculitis,
Lupus Eritematoso Sistémico, Síndrome Antifosfolído, Esclerosis
Sistémica Progresiva, Polimiositis y Dermatomiositis fueron las
patologías sobre las que centró su atención. Con manifestaciones
inespecíficas en sus inicios, los primeros síntomas pueden hacer
sospecharlas y su seguimiento precisa un control conjunto entre atención
primaria y hospitalaria.
Puntos Clave:
Puntos Clave:
- En la Artritis Reumatoide podemos distnguir tres fases, una inicial con manifestaciones inespecíficas, una fase de estado con rigidez articular después de la inactividad y una fase de secuelas. La anemia, la VSG y la PCR se correlacionan con al actividad de la enfermedad.
- El diagnóstico de LES requiere de que se cumplan cuatro criterios diagnósticos (al menos uno clínico y uno inmunológico), o nefritis lúpica + ANA o antiDNAds.
- En la mayoría de los enfermos de esclerosis sistémica progresiva la enfermedad tiene un curso prolongado con una supervivencia superior a los 20 años tras el diagnóstico. Un porcentaje reducido desarrolla un curso rápidamente progresivo hacia el deterioro orgánico y la muerte.
- Enfermedades Autoinmunes Sistémicas. Guía Clínica de Síntomas y Signos en Atención Primaria. Sociedad Española de Medicina Interna (SEMI) y Sociedad Española de Medicina Familiar y Comunitaria (semFYC). Enero 2014. [Citado el 14-4-2015]. disponible en internet en: http://www.fesemi.org/documentos/1400757742/grupos/autoinmunes/docencia/guia-autoinmunes-semi-semfyc.pdf
- Díez-Cascon P, Ortiz J, Pererira A, et al. Interpretación de las Pruebas Inmunológicas en Atención Primaria. [Citado el 14-4-2015]. disponible en internet en: http://test.elsevier.es/ficheros/sumarios/1/0/1754/29/00290033_LR.pdf
- Enfermedades Reumáticas. Sociedad española de Reumatologia. http://www.ser.es/pacientes/enfermedades_reumaticas/Enfermedades_Reumaticas.php
sábado, 11 de abril de 2015
Corregir Medicina. Cómo adaptar una cita de PubMed a las normas de Vancouver.
Generalmente, las búsquedas que realizamos en PubMed se hacen en el modo "Abstract" (Display Settings: Abstract,
recuadrado en verde en el ejemplo), ya que esta opción nos proporciona
toda la información bibliográfica básica, así como un resumen en inglés
del artículo.
Cuando realizamos la búsqueda en PubMed, el resultado que nos ofrece es el siguiente:
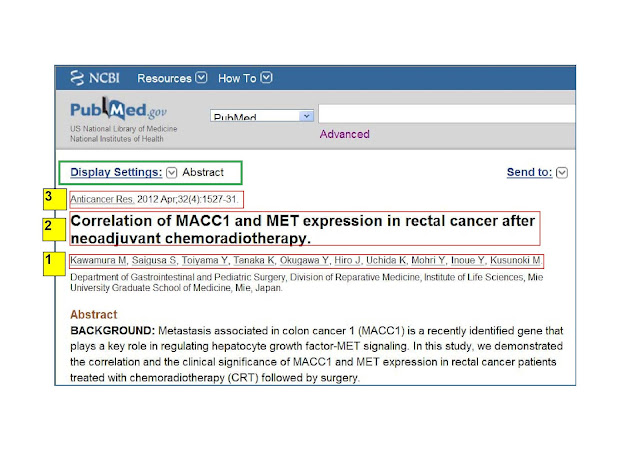
Pero
para incluir esta cita en cualquier bibliografía, hemos de adaptarla a
los requerimientos de las normas de Vancouver, que rigen los aspectos
formales de todas las publicaciones médicas y científicas.
LA CITA CORRECTA EN ESPAÑOL SERÍA:
Kawamura M, Saigusa S, Toiyama Y, Tanaka K, Okugawa Y, Hiro J, et al. Correlation of MACC1 and MET expression in rectal cancer after neoadjuvant chemoradiotherapy. Anticancer Res. 2012; 32: 1527-31.
PROCESO DE ADAPTACIÓN
El proceso es muy sencillo, y lo
describiremos siguiendo el orden indicado en los recuadros amarillos
numerados del ejemplo, que son los únicos datos que debemos citar y
reproducir.
1. AUTOR O AUTORES
- Se cita el apellido y a continuación la inicial sin punto.
- Todos los autores se separan con comas.
- Si hay hasta seis autores, se citan todos.
- Si hay más de seis autores, se citan los seis primeros y se añade la locución et al.
2. TÍTULO DEL ARTÍCULO
- Siempre en minúsculas, salvo las palabras que por su categoría deban comenzar por mayúscula (nombres propios, etc.).
- El título ha de reproducirse íntegramente.
3. REVISTA
- Siempre se consigna el título de la revista abreviado.
- Sólo se pone punto al final del título de la revista (no sería correcto, en este caso, Anticancer. Res.).
- El título se escribe en letra redonda (es decir, sin cursiva).
- Fecha: primero se indica el año, luego el volumen y finalmente el rango de páginas. Estos datos han de separarse mediante los signos de puntuación del ejemplo (año; volumen: páginas):
Anticancer Res. 2012; 32: 1527-31.
- Como se aprecia, después de todos los signos de puntuación se debe incluir un espacio. Sería incorrecto el siguiente modo de citar: Anticancer Res.2012;32:1527-31.
- En caso de que el artículo todavía no se haya publicado, se indicará esta circunstancia al final de la referencia bibliográfica con la frase: En prensa.
- Si el artículo pertenece a un suplemento se indica del siguiente modo:
Anticancer Res. 2012; 32 (Suppl 2): 1527-31.
ADVERTENCIA:
si hemos copiado y pegado la bibliografía directamente de PubMed a una
página de Word, lo más probable es que aparezcan en el documento
de texto los hipervínculos. Esta aplicación es muy útil si queremos
conservar la fuente de consulta en documentos electrónicos; sin embargo,
si la bibliografía va destinada a la publicación en papel, es
aconsejable quitar estos hipervínculos, ya que suelen ser origen de
problemas durante los procesos de revisión y maquetación.
Para saber si
un dato tiene hipervínculo basta pasar el ratón por encima de ese dato
(pueden ser los autores y el nombre de la revista); si contiene un
enlace aparece el mensaje "Ctrol + clic para seguir vínculo". Para
quitar el hipervínculo en Word, lo único que hay que hacer es situarse
en el dato que contenga hipervínculo, presionar en el botón derecho del
ratón para que salga el menú y seleccionar la opción "Quitar vínculo".
Otro modo de quitar estos enlaces es seleccionar el texto y presionar
simultáneamente las teclas Ctrol + May + F9.
miércoles, 8 de abril de 2015
Medicina mnemotecnias. Principios básicos y principales ARRITMIAS CARDÍACAS + VIDEO
Definición
Se define el
término arritmia como cualquier ritmo que no es el sinusal normal del
corazón. El ritmo sinusal normal es el originado en el nódulo sinusal,
que cumple las siguientes condiciones: En el adulto origina una
frecuencia cardíaca entre 60 y 100 latidos por minuto. El nódulo
sinusal, situado en la porción alta de la aurícula derecha, activa o
despolariza las aurículas antes que los ventrículos.
Es un
trastorno de la frecuencia cardíaca (pulso) o del ritmo cardíaco. El
corazón puede latir demasiado rápido (taquicardia), demasiado lento
(bradicardia) o de manera irregular. Normalmente, el corazón trabaja
como una bomba que lleva sangre a los pulmones y al resto del cuerpo.
Para ayudar a que esto suceda, su corazón tiene un sistema eléctrico que
garantiza que se contraiga (comprima) de manera ordenada.
Nomenclatura de las arritmias
Si pretendemos estudiar las arritmias es necesario conocer una serie de términos que constituyen el diccionario o vocabulario imprescindible del tema, así distinguimos:
Nomenclatura de las arritmias
Si pretendemos estudiar las arritmias es necesario conocer una serie de términos que constituyen el diccionario o vocabulario imprescindible del tema, así distinguimos:
Según el lugar de origen
- Supraventricular si se origina por encima del haz de His,
- Ventricular si es por debajo del mismo.
Según la frecuencia en el ECG
- Taquiarritmia o ritmo rápido de más de 100 lpm,
- Bradiarritmia o ritmo lento de menos de 60 lpm,
- Trastorno aislado del ritmo, cuando sólo de vez en cuando el ritmo sinusal normal es interrumpido por algún complejo anormal (ejemplo de las extrasístoles).
A su vez, decimos que el ritmo alterado (sea
lento o rápido) es regular si su frecuencia es
constante, e irregular si la frecuencia varía continuamente.
Según la anchura del QRS
Según la forma de presentarse
- Paroxística cuando tiene un comienzo brusco y bien definido, que el paciente la mayoría de las veces relata con claridad; con frecuencia, su terminación también es brusca.
- No paroxísticas no gozan de esta cualidad y se denominan graduales, porque su comienzo es solapado.
- Se dice también que una arritmia es incesante cuando es casi permanente, alternando periodos sinusales normales con periodos en los que se manifiesta la arritmia, repitiéndose estos ciclos de forma permanente.
Según el contexto clínico en que aparecen,
- Esporádica cuando tiene una causa (muchas veces extracardíaca), que al corregirse desaparece la arritmia y no vuelve a aparecer salvo que concurran las mismas circunstancias (por la fibrilación auricular o la extrasistolia que surge por exceso de tabaco, estrés y falta de sueño, por hipoxia en neumopatías agudas, o por un trastorno electrolítico).
- Recurrente cuando existe un sustrato anatómico que favorece la repetición de los fenómenos arrítmicos (por un prolapso mitral, una miocardiopatía isquémica crónica, etc.).
Según el pronóstico
- Benigna cuando no entraña riesgo de muerte,
- Maligna o potencialmente maligna cuando existe serio riesgo de muerte por paro eléctrico o fibrilación ventricular.
Según la hemodinámica
- Estable cuando la tolerancia clínica es buena,
- Inestable cuando clínicamente es mal tolerada con hipotensión y signos de bajo gasto cardíaco.
Otros términos serán usados al hablar de las taquicardias
ventriculares:
- No sostenidas (duración inferior a 30 segundos),
- Sostenidas (duración superior a 30 segundos),
- Monomorfas (todos los QRS son iguales),
- Polimorfas (con cambios en la morfología del QRS de unos latidos a otros).
Definidos estos términos, veamos un ejemplo de
denominación de una arritmia: taquicardia ventricular,
sostenida, monomorfa y recurrente que
cursa con inestabilidad hemodinámica.
Causas
Las arritmias son causadas por problemas con el sistema de conducción eléctrica del corazón.
Las arritmias son causadas por problemas con el sistema de conducción eléctrica del corazón.
- Pueden presentarse señales anormales (extras).
- Las señales eléctricas se pueden bloquear o demorar.
- Las señales eléctricas viajan en rutas nuevas o diferentes a través del corazón.
Algunas causas comunes de latidos cardíacos anormales son:
- Niveles anormales de potasio u otras sustancias en el cuerpo.
- Ataque al corazón o daño al miocardio por un ataque al corazón pasado.
- Cardiopatía que está presente al nacer (congénita).
- Insuficiencia cardíaca o un agrandamiento del corazón.
- Hipertiroidismo.
Las arritmias también pueden ser causadas por algunas sustancias o medicamentos, como:
- Alcohol, cafeína o drogas estimulantes.
- Medicamentos para el corazón o la presión arterial.
- Consumo de cigarrillo (nicotina).
- Drogas que simulan la actividad del sistema nervioso.
- Medicamentos utilizados para la depresión o la psicosis.
Algunas veces, los medicamentos utilizados para tratar un tipo de arritmia causarán otro tipo de ritmo cardíaco anormal.
Actitud ante un paciente monitorizado y presencia de
arritmia
Lo
primero es reconocer que lo que aparece en el monitor es una arritmia y
registrarla rápidamente. Esto implica tener el conocimiento suficiente
de las arritmias como para reconocerlas y diferenciarlas de los
numerosos artefactos que se presentan en la monitorización continua.
En
el caso de que lo que aparece en el monitor sugiera una fibrilación
ventricular, acercarse con la máxima rapidez al paciente, reconocer
signos de paro cardíaco y dar lo antes posible una o varias descargas
eléctricas (desfibrilar). Avisar de inmediato solicitando ayuda. Es
obligatorio para el personal de enfermería que trabaje en unidades con
pacientes monitorizados conocer el funcionamiento del desfibrilador y
asegurarse de que se encuentra en situación de usarlo en cualquier
momento. Esperar en esta arritmia mortal conduce a acidosis, que puede
hacer ineficaz el choque eléctrico, o a daños cerebrales irreversibles.
Si la desfibrilación es inefectiva, se inicia la reanimación
cardiopulmonar, al igual que ocurriría en una asistolia, en una
taquicardia ventricular sin pulso o en una disociación electromecánica.
Si
no se trata de una de estas cuatro arritmias, acercarse a la cabecera
del paciente y comprobar cómo tolera la arritmia y si hay repercusión
hemodinámica. Colocar los electrodos y obtener un ECG con las 12
derivaciones, imprescindible para el estudio de la arritmia. El aviso
será urgente si la tolerancia hemodinámica es mala.
El
trabajo con pacientes monitorizados obliga a conocer los principales
fármacos antiarrítmicos, sus indicaciones y las pautas de
administración. Igualmente, será necesario conocer los pasos a seguir en
la cardioversión sincronizada, y se tendrá preparado el aparato si el
paciente está hemodinámicamente inestable. La
cardioversión eléctrica se realiza con el desfibrilador, y la técnica
es similar a la desfibrilación a excepción de cuatro aspectos que las
diferencian (Ver Tabla 1 ).
Origen y clasificación de las arritmias principales
Arritmias supraventriculares:
- Taquicardia sinusal.
- Bradicardia sinusal.
- Arritmia sinusal.
- Paro sinusal.
- Contracción auricular prematura (CAP).
- Flutter auricular.
- Fibrilación auricular.
- Fibrilo-flutter auricular.
- Ritmo de la unión A-V
- Taquicardia nodal.
- Bloqueos AV.
- Ritmo idioventricular acelerado (RIVA).
- Bloqueos de rama.
- Extrasístoles ventriculares.
- Taquicardia ventricular.
- Flutter y fibrilación ventricular.
Algunos de los ritmos cardíacos anormales más comunes son:
- Taquicardia supraventricular (TSV) es el nombre dado a una amplia gama de arritmias, cada una con diferente etiología. Una característica en común es que todas ellas tienen su origen por arriba de los ventrículos.
- Supraventricular significa que el problema comienza en la parte superior del corazón (arriba de los ventrículos).
- Los episodios de TSV por lo general son temporales y con frecuencia desaparecen por sí solos sin tratamiento.
- A menudo se presentan en personas sanas y jóvenes. Los episodios con frecuencia se hacen menos frecuentes a medida que la persona envejece, pero podría ocurrir que se agudicen.
- Los episodios pueden durar desde unos cuantos segundos o minutos hasta varias horas.
- La TSV ocurre con mayor frecuencia cuando hay una vía eléctrica adicional en el corazón, entre las aurículas y los ventrículos. Esto permite que las señales eléctricas hagan un "cortocircuito" y vuelvan a ingresar a las aurículas. Las señales terminan desplazándose por el corazón en círculos.
- Estos tipos de TSV a menudo reciben el nombre de taquicardias por reentrada (TRAV) o paroxísticas. Esto significa que los síntomas se presentan repentinamente y son temporales.

RECUERDA: las características clave de ECG de TSV son:
- QRS estrecho (porque la conducción se mueve a través de los ventrículos normalmente).
- Onda P presente, pero a veces no es visible si el ritmo cardíaco es demasiado rápido.
- Taquicardia.
- La TSV puede generarse en ráfagas cortas o puede ser sostenida.
- El paciente puede tener una baja en la TA, disnea y/o dolor precordial, síncope.
Taquicardia sinusal
Ritmo sinusal cuya frecuencia suele oscilar entre 100 y 180
latidos/min. Las causas son muy diversas, pero todas ellas actúan elevando el
tono simpático. Así tenemos: el ejercicio, estrés, miedo, ansiedad, dolor,
fiebre, anemia, hipovolemia, teofilinas, excitantes (café, tabaco, etc.), hipertiroidismo,
insuficiencia cardíaca, cardiopatía isquémica, etc. No suele precisar
tratamiento, sino reconocer la causa desencadenante y corregirla.
Bradicardia sinusal
Ritmo sinusal a frecuencia menor de 60 latidos/minuto. Es
normal en deportistas y durante el sueño. Es muy frecuente en el infarto de
miocardio. Si la frecuencia es baja y mal tolerada, se trata con atropina, y si
no responde, con marcapasos. Estimulación vagal como causa de bradicardia,
Arritmia sinusal
Son
alteraciones de la frecuencia de descarga sinusal. Hay
que saber reconocerla pero no necesita tratamiento. Se puede deber a
cualquiera de muchas enfermedades circulatorias que afectan a la
intensidad de las señales de los nervios simpaticos y parasimpaticos que
llegan al nódulo sinusal del corazón.
Paros sinusales
El nódulo sinusal deja de producir algún estímulo, lo que se
traduce en el ECG por pausas sin ondas P. Puede originarse por estímulos
vagales intensos que disminuyen o anulan el automatismo del nódulo sinusal, por
fármacos (antiarrítmicos, calcioantagonistas, betabloqueantes), o por
disfunciones sinusales permanentes.
Flutter auricular
- Suele asociarse a cardiopatía, hipertensión arterial o broncopatía crónica.
- Es frecuente que se desencadene durante el IAM o la crisis anginosa.
- Se producen estímulos en la aurícula a frecuencias que varían entre 240 y 340 veces por minuto, siendo corriente una frecuencia media de 300 por minuto (aleteo auricular).
- Hay cierta variación en la frecuencia en la que el nodo AV permite la conducción.
- La relación de las ondas de flutter por cada QRS puede ser 2:1, 3:1 o 4:1.
- En el ECG no hay ondas P, y a lo largo de la línea
isoeléctrica se ven las denominadas ondas F en forma de dientes de sierra!!!

- Origina en la mayor parte de las ocasiones una frecuencia ventricular regular (bloqueo nodal fijo).
- A veces, el flutter auricular representa un paso previo a la fibrilación auricular.
- Si el paciente está hemodinámicamente estable, pueden probarse fármacos, pero en general el flutter es rebelde y con frecuencia requiere cardioversión sincronizada, que será rápida y electiva si hay estabilidad hemodinámica.
- En el flutter típico se utiliza también la sobreestimulación auricular (estimular la aurícula durante un corto tiempo y con un catéter en su interior a frecuencia superior a la del flutter, con un estimulador especial). Al cortar la estimulación, cede con frecuencia el flutter auricular.
Fibrilación auricular
- De las taquiarritmias supraventriculares, la fibrilación auricular es la más frecuente!!!
- Observando la Imagen vemos que se produce por una activación desordenada del tejido auricular por múltiples focos.
- Hemodinámicamente, la contracción auricular es ineficaz.
- Las aurículas no se contraen de manera normal y regular, sino rápida e irregularmente.
- La activación anárquica origina una frecuencia auricular de 400-700 por minuto.
- En el ECG no hay ondas P, y a lo largo de lo que debería ser línea isoeléctrica se identifican unas pequeñas e irregulares ondas denominadas f (para diferenciarlas de las F del flutter con actividad regular auricular). Las ondas f no se ven en todas las derivaciones, por lo que hay que analizar las 12 del ECG estándar.
- Los QRS suelen ser finos.
- La fibrilación auricular (salvo contadas excepciones), origina una frecuencia irregular (bloqueo nodal variable ante la irregularidad de la estimulación auricular).
- Puede asociarse a cardiopatía (valvulopatías, cardiopatía isquémica, cardiopatía hipertensiva, miopericarditis, cor pulmonale agudo del embolismo pulmonar, cor pulmonale crónico del EPOC, etc.).
- A veces ocurre en personas sanas, generalmente de forma paroxística, y con frecuencia se identifica un desencadenante (alcohol, tabaco, estrés físico o psíquico, estímulos vagales o simpáticos).

Riesgos de la fibrilación auricular:
Esquematizando, son
fundamentalmente de cuatro tipos:
- Las altas frecuencias ventriculares pueden desencadenar una insuficiencia hemodinámica severa, con hipotensión, mala perfusión periférica, sudoración, oliguria, trastornos del sensorio por mala perfusión cerebral.
- Las altas frecuencias ventriculares, al aumentar las demandas de oxígeno, pueden desencadenar una angina de pecho (angor hemodinámico).
- La falta de una contracción auricular eficaz favorece el estancamiento de la sangre y la trombosis entre las trabéculas de la pared auricular. Si se desprenden estos trombos, se originan embolias periféricas (las desprendidas de aurícula derecha originan embolismos pulmonares, y si se desprenden de aurícula izquierda las embolias ocurren en cualquier rama de la aorta). El flutter emboliza poco.
- Puede originar fibrilación y taquicardia ventricular
Tratamiento de la fibrilación auricular:
Se opta entre dos cosas:
- Conversión a ritmo sinusal. Está indicado en todas las fibrilaciones agudas, y en las recientes (6 a 12 meses de duración). En las agudas, no es necesario anticoagular, ya que se procede de inmediato a intentar restaurar el ritmo sinusal; en las antiguas o recientes (varios meses) se anticoagula previamente (heparina sódica 5 a 7 días y luego Sintrom).
Los métodos son:
-Si hay inestabilidad hemodinámica, se realiza cardioversión
eléctrica sincronizada.
-Si el paciente hemodinámicamente está estable, se intenta
cardioversión farmacológica.
- Si no hay indicación de paso a ritmo sinusal, frenar la frecuencia ventricular.
- Si la fibrilación cronifica, se opta por frenar la frecuencia ventricular. Se administra (al principio por vía IV si interesa frenar con rapidez) digital, beta-bloqueantes, verapamil, diltiacen, etc. Conseguida una frecuencia aceptable, se continúa con estos fármacos por vía oral. Muchos de estos pacientes serán anticoagulados.
RECUERDA: las características clave de la FA son:
- Ausencia de una onda P (dado que las aurículas no se estimulan desde el nodo SA).
- Actividad caótica en la línea base (por las múltiples fuentes de conducción o focos).
- Complejos QRS irregulares (ya que el nodo AV trata de regular la frecuencia cardiaca)
- Complejos QRS estrechos o sin cambios (porque el sistema de conducción ventricular no se ve afectado)
- Ondas f (minúsculas).
Taquicardias ventriculares (TV)
- La taquicardia ventricular es una tasa de pulsos de más de 100 latidos por minuto, con al menos tres latidos cardíacos irregulares consecutivos.
- Son ritmos rápidos originados en cualquier parte de los ventrículos, que electrocardiográficamente originan QRS anchos (QRS >0'12" o lo que es igual, más de 3 mm de anchura, en los ECG registrados a la velocidad de 25 mm/s).
- La presencia de 3 o más extrasístoles seguidas ya se considera una TV.
- Es un tipo de arritmia potencialmente peligrosa porque puede desencadenarfibrilación ventricular o muerte súbita
- Taquicardia ventricular no sostenida: trres o más complejos prematuros consecutivos originados en el ventrículo a una frecuencia de 100 por minuto o superior. Termina de forma espontánea en menos de 30 segundos. Puede ser monomórfica si todos los latidos tienen el mismo trazado o polimórfica, si los latidos tienen trazados diferentes.
- Taquicardia ventricular sostenida: imilar a la anterior pero con una duración superior a 30 segundos. También puede ser monomórfica o polimórfica.
- La Torsade de Pointes (taquicardia ventricular en entorchado) es una forma de taquicardia ventricular que a menudo se debe a una cardiopatía congénita o al uso de ciertos medicamentos. Representan una taquicardia ventricular polimorfa asociada a prolongación del intervalo QT.

Causas
- Pueden ser muy diversas, en ocasiones se produce como consecuencia de una enfermedad del corazón, por ejemplo infarto agudo de miocardio, miocardiopatia, valvulopatia cardiaca o insuficiencia cardiaca. En otras ocasiones aparece sin otra enfermedad cardiaca aparente, o como consecuencia de ciertos medicamentos, disminución del nivel de potasio en sangre (hipokaliemia) o hipoxia.
Supresión de la TV:
- Si hay mala tolerancia hemodinámica, inmediata cardioversión.
- Si la TV es bien tolerada, se prueba el tratamiento con fármacos IV empleando lidocaina si ocurre durante la fase aguda del infarto, y si no es así pueden usarse otros antiarrítmicos (procainamida, propafenona, amiodarona, etc.). Si los fármacos fallan, se recurre a la cardioversión eléctrica.
- Se prestará atención al tratamiento de la enfermedad de base y se tratarán los posibles desencadenantes de la arritmia (vasoespasmo, hipoxemia, intoxicación medicamentosa, etc.).
RECUERDA: las características clave de la TV son:
- No hay ondas P – o, si se ven, no siempre preceden inmediatamente a un QRS.
- Complejos QRS anchos.
- Taquicardia (frecuencia cardiaca >100 latidos por minuto).
- Ritmo ventricular regular.
Flutter ventricular
- Es una arritmia grave, precursora de la fibrilación ventricular en la que suele convertirse en pocos segundos.
- En realidad, es una taquicardia ventricular muy rápida (superior a 200 lpm) cuya característica electrocardiográfica es que desaparece la distinción entre QRS, segmento ST y onda T, obteniéndose una imagen en grandes dientes de sierra.
- Comporta un grave trastorno hemodinámico, apareciendo signos de colapso circulatorio en pocos segundos. (La alta frecuencia impide el relleno diastólico a la vez que eleva las demandas de O2 del miocardio).
- La actuación debe ser rápida, mediante choque eléctrico, sin esperar la llegada del médico.
Fibrilación ventricular
- Es una arritmia mortal en pocos segundos y que constituye uno de los mecanismos del paro cardíaco.
- Hay múltiples focos en los ventrículos que descargan al mismo tiempo.
- Debido a la conducción rápida y totalmente asincrónica de los ventrículos, no permite un gasto cardíaco adecuado, por lo que en pocos segundos el paciente fallece si no se instaura un tratamiento eficaz.
- Electrocardiográficamente consiste en una serie de ondas de frecuencia y amplitud variable, no distinguiéndose ninguna imagen estable.
- La fibrilación ventricular puede ser fina o gruesa, pero los dos patrones representan una situación de paro cardíaco y deben ser tratados adecuadamente.
- La desfibrilación eléctrica debe realizarse en cuanto se comprueba la aparición en el monitor. Si en varios choques eléctricos no se recupera el ritmo sinusal eficaz, se comenzará pauta de RCP (reanimación cardiopulmonar).
- Son también equivalentes a parada cardiorrespiratoria la asistolia, la TV sin pulso y la disociación electromecánica (registro en ECG normal sin que se bombee sangre).

Taquicardia Ventricular Fina

Taquicardia Ventricular Gruesa
RECUERDA: las características clave en el ECG de la fibrilación ventricular son:
- Estado premortem.
- No hay frecuencia cardíaca.
- No hay ondas P.
- No hay complejos QRS.
- Actividad caótica en la línea de base.
- Puede ser gruesa o fina
Suscribirse a:
Comentarios (Atom)