Recientemente Diariofarma publico esta tabla que muestra la evolución de 2000 a 2021 del gasto farmacéutico en España y los 2 parámetros que lo explican (recetas facturadas y coste medio de la receta). Los datos dan para mucho comentario, pero nos vamos a fijar en 2 cifras: a) Por primera vez se rompe la barrera de los 1.000.000.000 de recetas facturadas (sí, 1.000 millones) y el número de recetas per capita ha crecido, desde 2000 a 2021 casi un 50% (desde 14,7 a 21,6).
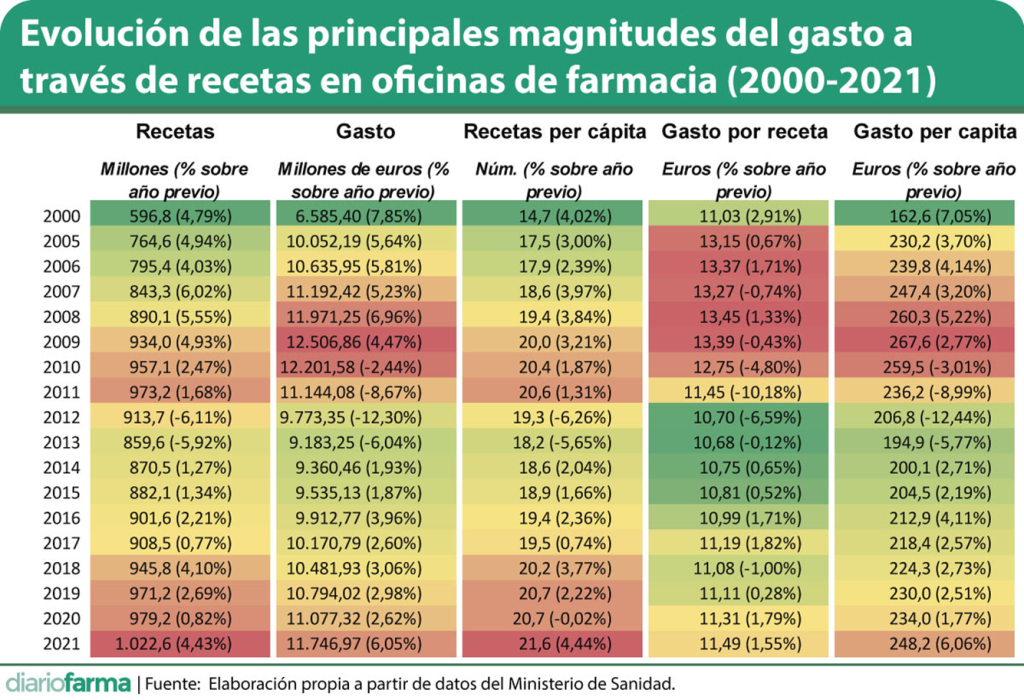
Estos datos, que casan perfectamente por los publicados por el Ministerio de Sanidad (ver aquí) son puramente descriptivos. Ni buenos, ni malos: una simple foto de la realidad, detrás de la cual se desprende, no obstante, una progresiva medicalización de la sociedad española, que puede estar, o no, justificada. Para entrar en este campo de minas, doctores tiene la Iglesia.
En un artículo publicado por el Lown Instute parten de la premisa de que no hay justificación. O, al menos, que parte de la prescripción de nuestros pacientes es fútil, de bajo valor terapéutico, excesiva y potencialmente dañina en varios aspectos que luego veremos.
Por su interés, hemos traducido/adaptado el artículo cuyo título original How to identify low-value prescribing practices deja poco margen a la interpretación. Dice así:
«Si queremos reducir la atención de bajo valor (tratamientos médicos en los que el daño potencial supera el beneficio) tenemos que poder medirlo. En los últimos años, la comunidad médica ha logrado un progreso importante al medir el uso excesivo de pruebas y procedimientos en hospitales y otros entornos de atención médica. Pero todavía falta una pieza importante: medir la prescripción de bajo valor.
A medida que aumenta el uso de múltiples medicamentos, millones de ancianos corren el riesgo de sobrecargarse con medicamentos innecesarios o potencialmente dañinos. Ser capaz de identificar y detener ciertas prácticas de prescripción de bajo valor sería útil para reducir tanto el daño al paciente como el desperdicio en el sistema. Ahí es donde entra en juego EVOLV-Rx.
En un artículo publicado recientemente en el JAMA Network Open, investigadores de la Facultad de Medicina de la Universidad de Pittsburgh y RAND Corporation explican su nueva métrica, EVOLV-Rx (Evaluación de oportunidades para disminuir la prescripción de bajo valor) desarrollada buscando primero prácticas de prescripción de bajo valor en guías y literatura e incorporando estudios de grupos focales con pacientes y cuidadores. Para medir el valor de las diferentes prácticas de prescripción, adaptaron el enfoque del Lown Instute (al que dedicamos en su día sendos posts: 1 y 2) para caracterizar la idoneidad de los medicamentos. Luego convocaron a un panel de médicos y farmacéuticos para definir el conjunto de prácticas que serían más significativas para medir.
La métrica final incluye 18 hábitos de prescripción de bajo valor que van desde la prescripción de un fármaco que no ha demostrado su eficacia para esa indicación (p. ej., testosterona para el envejecimiento normal), la prescripción de un fármaco durante demasiado tiempo (p. ej., el uso crónico de medicamentos antiulcerosos), hasta el uso inapropiado de medicamentos (p. ej., antibióticos para infecciones respiratorias).
Entre las prácticas calificadas de «potencialmente inseguras», el panel mencionó la prescripción de benzodiazepinas, relajantes musculares y medicamentos anticolinérgicos, como los que se deben tener en cuenta, así como un uso conjunto excesivo de antiagregantes y anticoagulantes (ver tabla).
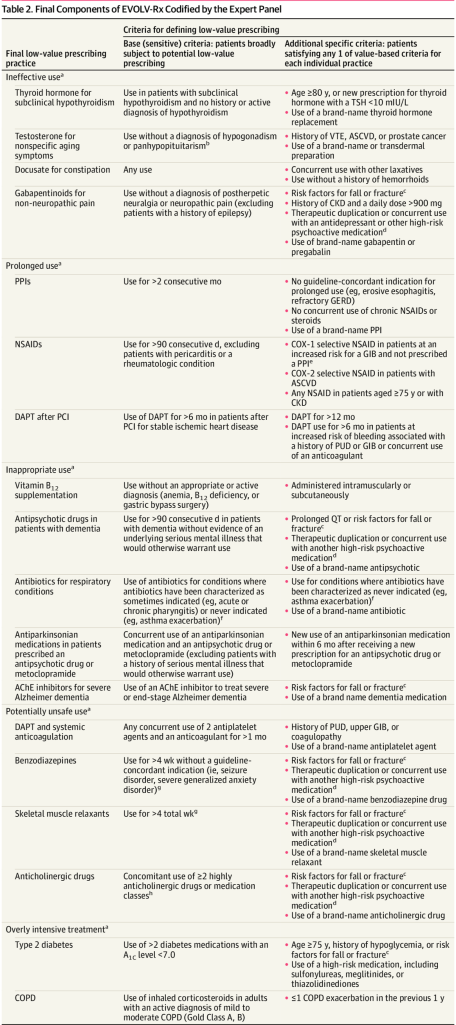
Según los autores del estudio “La métrica desarrollada puede mejorar la detección de hábitos de prescripción de bajo valor, reducir la polifarmacia y permitir que los adultos mayores reciban atención de alto valor”.
Comentario «Los médicos saben lo fácil que es iniciar un medicamento para una enfermedad crónica en un anciano. A menudo, estos medicamentos tienen beneficios marginales y daños potenciales relevantes y pueden ser difíciles de interrumpir una vez que se inician (…) Los problemas de la polifarmacia y la prescripción excesiva en adultos mayores siguen siendo obstinadamente difíciles de abordar a pesar de los muchos intentos bien intencionados de encontrar una solución dirigida a prescriptores y pacientes.»
Así comienza el editorial que comenta el estudio del JAMA incluido en este post y que vuelve a darle una vuelta de tuerca al manido problema de la polimedicación. Un asunto de hondas raíces económicas, sociales y sanitarias que, efectivamente, es complejo de abordar. Para ello, después de décadas de experiencia trabajando al lado de muchos médicos y enfermeras de familia, creemos que hace falta un cambio cultural en el abordaje de la mayoría de los pacientes de atención primaria: ancianos (o muy ancianos) y pluripatológicos. Unos con un grado de autonomía elevado y de fragilidad bajo y en otros, al contrario.
Si en la facultad de turno nos enseñaron a tratar (y medicar) cualquier síntoma, enfermedad o anomalía analítica, quizás sea el momento de ir depurando qué aporta valor en cada caso y qué no. Solo así podremos separar el grano de la paja y reducir la carga de tratamiento que sobrellevan los pacientes.
No hacerlo nos puede llevar la absurda situación de tener -sobre el papel- todos los flancos terapéuticos cubiertos (no habrá síntoma, enfermedad, ni anomalía paramétrica sin tratar) aunque en la realidad, esto suponga un totum revolutum en el que el paciente, haciendo uso de su libre albedrío se tomará lo que le parezca y como le parezca, poniendo al mismo nivel el antiulceroso y el antiagregante; el antiepiléptico y el suplemento de turno. Que para él -salvo excepciones- todo son pastillas y las pastillas, pastillas son…
De la adherencia terapéutica en pacientes crónicos ya hemos hablado en este blog, por lo que no nos vamos a extender. Pero sí sería conveniente que todos claváramos en la pared de nuestro lugar de trabajo la ilustración del post de hoy porque nos recuerda, respecto a los medicamentos que usamos a diario que: a) Hay algunos que no debieron prescribirse jamás por ser innecesarios (o irrelevantes); b) Los hay que están perfectamente indicados, pero no son beneficiosos para ese paciente en concreto y c) Otros fueron necesarios en su día, pero dejaron de serlo, porque los pacientes evolucionan. Comentario aparte merece el cuarto punto: la automedicación; muchas veces fuera de nuestro radar, interfiriendo con el tratamiento habitual e intentando suplir unos hábitos de vida saludables.
Ejemplos de los apartados anteriores seguro que se te ocurren unos cuantos. La tabla del estudio recoge a sospechosos habituales. Otros serían medicamentos como la sulodexida, la levotiroxina, la furosemida o el alopurinol, titulares en la alineación de todo polimedicado que se precie. Todo lo anterior sin incluir floridos tratamientos antihipertensivos o antidiabéticos, mezclados con una o varias benzodiacepinas y algún antipsicótico para la demencia cuyo uso acaba cronificándose.
Somos conscientes que este último párrafo habría que matizarlo punto por punto. Pero como tú eres un profesional sanitario de atención primaria fogueado, sabes perfectamente de qué estamos hablando y que el margen de maniobra que tenemos tiende a cero. O no, si comenzamos abiertamente a cuestionarnos ciertas prácticas prescriptoras y a poner remedio revisando periódicamente los tratamientos.
Lo que nos faltaba, ahora que la pandemia aún colea, pensará alguno. Exacto. Los medios son los de siempre y habrá que dejar de hacer, para poder hacer, en una creciente marea que aborde, de una vez por todas, la perniciosa plaga de la polimedicación injustificada. Por parte de los de arriba no esperes mucho apoyo. Pero como dicen que dijo Bertolt Brecht, Las revoluciones se producen en los callejones sin salida…
No hay comentarios:
Publicar un comentario